Killer
- Akutes Aortensyndrom
- Akutes Koronarsyndrom
- Mesenterialischämie
- Hohlorganperforation (insb. rupturierte EUG)
- Diabetische Ketoazidose (Pseudoperitonismus)
Red Flags
- Abwehrspannung / „hartes“ Abdomen
- Abdominelle Vor-OPs
- Schmerzen beim Erbrechen
- Tachykardie / Schock
- Fieber
- Vigilanzminderung
- Neurologische Ausfälle (auch intermittierende)
Erste Schritte
Fokus: Akut interventionspflichtige Erkrankung?
→ Vaskulär (Aortensyndrom, ACS, Mesenterialischämie) oder Organperforation?
- Adäquate Analgesie!
- Fokussierte Untersuchung (ganzes Abdomen + Leisten) + EKG
- Peritonismus? (Peritonismus + freie Flüssigkeit: Indikation für Notfall-OP)
- Schockzeichen/Kreislaufdysregulation?
- (intermittierende) fokalneurologische Defizite?
- Lokalisierter Schmerz? (auf Quadrant / Region beschränkt?)
- EKG: Ischämiezeichen?
- Fokussiertes Sono - immer in Kombination mit Klinik, u.a.:
- Freie abdominelle Flüssigkeit?
- Aorta Abdominalis >5cm oder Dissektionsmembran?
- Auffällige ileustypische Darmschlingen?
- Auffällige Gallenblase? Harnblase übervoll bzw. Nierenaufstau?
Freie Flüssigkeit: Akute Evaluation
Viele verschiedene Ursachen:
- Aszites (Leberzirrhose, Pfortaderthrombosen, Rechtsherzinsuffizienz, Hypoproteinämie, Pankreatitis, Ileus…)
- Intraperitoneale Blutung (Hämatoperitoneum)
- Verletzung von Hohlorganen (z.B. Darminhalt, Urin, Zysteninhalt)
- „Pseudoaszites“ (lokalisierte Flüssigkeit bei Abszess, Aneurysma der Aorta, zystischen Tumoren, flüssigkeitsgefüllte Hohlorgane, Zysten/ Pseudozysten, Harnverhalt)
- Selten: Lymphabflusstörung/ Chyloperitoneum (posttraumatisch, malignes Lymphom..)
Strukturiertes Vorgehen:
- Anamnese (stumpfes Bauchtrauma? Zysten bekannt? Bekannter Alokoholabusus, bekannte Herzinsuffizienz?)
- Labordiagnostik (z.B. erhöhter Lipase? niedriger Hb?...)
- zusätzliche Sono-Befunde (Leber echoreich, höckerig? Herzinsuffizienz mit schlechter EF und gestauten Lebervenen / VCI? Ileus?)
- Bei V.a. Aszites: Frühzeitige diagnostische Punktion (jeder neu aufgetretener Aszites)
- Bei V.a. Perforation (Blut, anderer Organinhalt): CT-Diagnostik!
Unabhängig der Ursache ist das Auftreten von (neuem) Aszites ein Zeichen einer schweren Erkrankung und erfordert immer eine Abklärung!
- Anamnese: Fokus auf abdominelle Vor-OPs, Vaskuläre Erkrankungen, Stuhlgang (verändert, Blut), Erbrechen, Gewichtsverlust, Schwangerschaft
- Labordiagnostik + BGA (Laktat, pH, BZ, K+), β-HCG bei gebärfähigen ♀
- Bei V.a. kritische Diagnose frühzeitig CT (insb. bei Älteren großzügig)
Differenzialdiagnostik bei Bauchschmerz - nach Lokalisation
Vereinfachte Grafik:
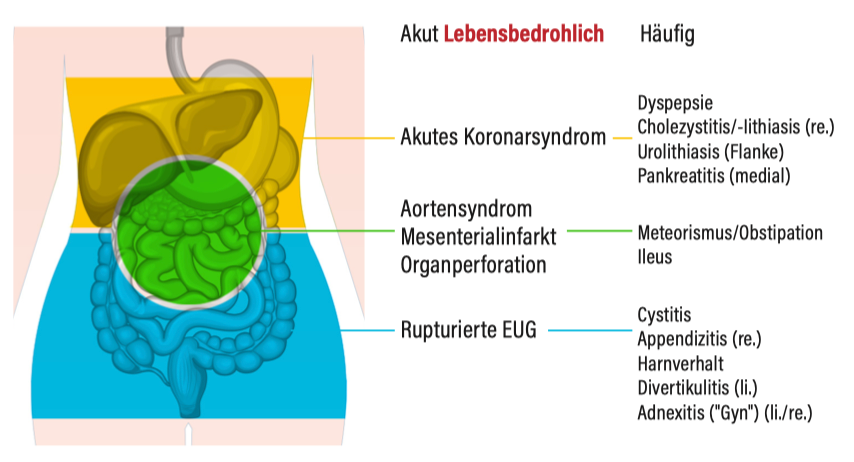
Hinweis: Nicht immer stimmen „klassische“ bzw. „lehrbuchmäßige“ Schmerzbilder mit der Realität überein! Eine akute Appendizitis kann durchaus auch Mittelbauch-Schmerzen machen, eine akute Cholezystitis medialen Oberbauchschmerz und eine Aortendissektion sich durch rein laterale Schmerzen mit intermitterender Neurologie ausdrücken. Die präsentierten (und gelernten) Lokalisation sind häufig - aber nicht 100% zutreffend!
Tipps
- Frühzeitig Analgesie! Die Annahme, Analgesie verhindere die adäquate Untersuchung ist ein medizinischer Mythos, wissenschaftlich widerlegt und unethisch.
- Ein „akuter Bauch“ ist oft sehr dynamisch. Auch bei unauffälligem Labor und Sono: Wenn noch Beschwerden bestehen oder ungutes „Bauchgefühl“ bei dem/der Untersuchenden: (Kurz)stationäre Aufnahme, z.B. Beobachtungsstation mit Verlaufskontrolle klinisch und evtl. laborchemisch spätestens am Folgetag.
- Patient:innen mit Bauchschmerzen werden oft „von Abteilung zu Abteilung“ weitergereicht, einige der lebensbedrohlichen Ursachen von Bauchschmerzen sind nicht abdominell lokalisiert: Oft breite Diagnostik und „Blick über den Tellerrand“ nötig.
Gefährliche extraabdominelle Ursachen für Bauchschmerzen (Auswahl):
- Myokardinfarkt
- Herzinsuffizienz mit Leberstauung
- (Unterlappen-)Pneumonie
- Lungenembolie v.a. bei Begleitpneumonie
- "Pseudoperitonitis" insb. bei metabolischen Ursachen (z.B. diabetische Ketoazidose)
- Terminologie „akutes Abdomen“:
- Nicht einheitlich genutzt. Ein akutes Abdomen mit Abwehrspannung wird häufig gleichgesetzt mit einem „chirurgischen Abdomen“. Nicht immer hat ein akutes Abdomen aber eine chirurgische Indikation, nicht immer schließt ein weicher Bauch notwendige chirurgische Interventionen aus!
- Pragmatische Definition: Akutes Abdomen = „Zeitlich neuer, heftigster Bauchschmerz (+/- Abwehrspannung) und deutlich reduziertem Allgemeinzustand“.
Fokus Präklinik
- Red Flags prüfen, Killer aktiv erwägen
- Erste Schritte, insb.:
- Klinische Untersuchung
- 12-Kanal-EKG
- Anamnese: Vor-OPs?
- Analgesie
- Transportziel: Klinik mit Innerer Medizin + Allgemeinchirurgie
Entzündung + Peritonitis
- Urologische Ursachen (inkl. Pyelonephritis, Harnverhalt, Hodentorsion) siehe Uro-Notfälle
- Gynäkologische Ursachen siehe Gyn-Notfälle sowie Schwangerschaftsnotfälle (insb. extrauterine Gravidität)
- Entzündungen der Gallenblase / Gallenwege (siehe unten)
Peritonitis
Primäre Peritonitis z.B. bei spontanbakterieller Peritonitis, häufiger jedoch Folge von akuter Perforation / schwerer Entzündung von Bauchorganen (sekundäre Peritonitis). Patient:innen mit Peritonismus sind potentiell kritisch erkrankt, die weitere Diagnostik und Therapie sollte daher zeitkritisch erfolgen.
Besonders gefährlich: Kombination aus hämodynamischer Instabilität + Peritonismus!
Checkliste Peritonitis
- Instabile Patient:in
- Sofort fokussierte Sonografie, erste Fragestellung: Freie Flüssigkeit?
- Peritonismus + freie Flüssigkeit: Indikation für Notfall-OP!
- Sofortige Kontaktaufnahme (Allgemeine/Viszeral-)Chirurgie.
- Peritonismus ohne freie Flüssigkeit: V.a. septischen Schock!
- Therapie der septischen Schocks und parallel weitere Diagnostik
- Kalkulierte Antibiose z.B. mit Piperacillin/Tazobactam 4,5g iv. oder Meropenem 1g iv.
- Stabile Patient:in
- Zentrale Fragen: Fieber, Verschlechterung des Allgemeinzustandes (zeitlicher Verlauf, vorheriger Zustand?), lokalisierte oder generalisierte Peritonitis
- Fokussierte Bauchschmerz-Sonographie
- Keine klare Diagnose in Sonografie → Computertomografie (zeitkritisch)
- V.a. Aszites: Aszitespunktion (insb. bei bekannter Leberzirrhose) zum Ein- oder Ausschluss einer spontanbakteriellen Peritonitis (SBP, siehe unten) sowie zur weiteren Differenzierung (Aszites vs. Blut), soweit dies in der Notaufnahme ohne großes Risiko für Patient:innen möglich ist
- Sonderfall: Peritonitis bei CAPD-Pat. (continuous ambulant peritoneal dialysis / Bauchfelldialyse)
Pseudoperitonitis
Pseudoperitonitis = Abwehrspannung ohne Entzündung des Peritoneums
Spätestens wenn weder in Sonografie noch in Bildgebung Hinweise für Ursachen einer primären oder sekundären Peritonitis gefunden werden, sollte an eine Pseudoperitonitis gedacht werden!
Pseudoperitonitis - Ursachen (Auswahl)
Mögliche Ursachen sind häufig metabolisch z.B.
- Diabetische Ketoazidose
- Sichelzellkrise
- abdominelles Angioödem
- Hyperkalziämie bei Hyperparathyreoidismus
- Akute intermittierende Porphyrie (s. unten)
- Addison-Krise
- Familiäres Mittelmeerfieber
- (Bleivergiftung)
Sonderfall: Akute Intermittierende Porphyrie
Heterogene Gruppe an Stoffwechselerkrankungen: Fehlerhafte Hämoglobin-Synthese (durch Enzymmangel) führt zu „Vorstufen“, die akkumulieren. Hier Fokus auf die häufigste Form „akute intermittierende Porphyrie“ - diverse Triggerfaktoren können akute Krise auslösen.
Triggerfaktoren für Krisen (Auswahl):
- "Porphyrinogene Medikamente" (u.a. Ketamin, Inhalationsnarkotika, NSAR; Antikonvulsiva, MCP, Spironolakton, Sulfonylharnstoffe, Steroide)
- Stress / Operationen
- Infekt / Sepsis
- Alkoholkonsum
- Hypovolämie
- Menstruation
Symptome
- Unspezifisch (Dauer bis zur Diagnosestellung oft einige Jahre)
- „Typische“ Trias:
- Abdominelle Schmerzen
- Tachykardie
- Psychische Auffälligkeiten (z.B. Schwäche, Verwirrung bis hin zu fokalen neurologischen Ausfällen)
- Erstmaliges Auftreten meist zwischen dem 20. und 40 Lebensjahr
- ggf. Hyponatriämie
Häufige Fehldiagnose: „Medikamenten-Unverträglichkeit“ (die Symptome treten allerdings - anders bei einer Allergie - meist mit einer Latenz von Tagen auf)
Diagnostik / Vorgehen
- Diagnostik:
- Anamnese + Körperlichen Untersuchung (Neurologische Symptome?)
- Urinstatus im akuten Anfall abnehmen (kein Sammelurin nötig)
- Laborchemischer Nachweis (typischerweise im stationären Verlauf):
- Porphyrine (PBG) und Vorstufen (Aminolävulinsäure ALA) im Urin, Stuhl und Blut
- Gesamtporphyrine sowie Vorstufen ALA und PBG im Urin
- Lichtgeschützter Versand!
- Typisch bei akut intermittierender Porphyrie: rötlicher Urin, der im Sonnenlicht nachdunkelt
- Im weiteren Verlauf: Genanalyse und definitive Diagnosestellung (sowie Ausschluss einer Bleiintoxikation, da diese eine sekundäre Porphyrie verursachen kann)
Therapie der akuten Porphyrieattacke
- Auslöser absetzen (→Liste von porphyrinogene Medikamente)
- absolute Kontraindikation u.a.: Ropivacain, Barbiturate, Phenytoin
- relative Kontraindikation u.a.: Etomidat, Diazepam, Cortison, Ketamin
- Symptomatische Therapie und Stabilisierung der Vitalfunktionen
- Übelkeit: Ondansetron (kein MCP)
- Psychose: Haloperidol
- Krampfanfall: Levetiracetam
Spontan Bakterielle Peritonitis (SBP)
Bei jeder Patient:in mit Aszites und red. AZ erwägen. Typisches Trias: Leberzirrhose, Bauchschmerzen, Aszites.
Cave: Bei Patient:innen im reduzierten Allgemeinzustand / hepatischer Enzephalopathie / Sepsis mit septischer Enzephalopathie und/oder Schock ggf. auch keine Angabe von akuten Bauchschmerzen.
Risikofaktoren für spontanbakterielle Peritonitis
- Leberzirrhose
- Aszites
- PPI in der Dauermedikation
- GI-Blutung
- Bilirubin >3mg/dl / hoher MELD Score
- Thrombopenie
- Z.n. stattgehabter SBP
- Niedriger Eiweißgehalt im Aszites (<1,5mg/d)
Checkliste V.a. spontanbakterielle Peritonitis
- Aszitespunktion:
- Nachweis SBP im Aszitespunktat: >500 Leukozyten /µl oder >250 Granulozyten /µl
- Differenzialdiagnose u.a. andere abdominelle Infektion, Peritonealmetastase, TBC
- Nachweis SBP im Aszitespunktat: >500 Leukozyten /µl oder >250 Granulozyten /µl
- Spontanbakterielle Peritonits
- Antibiose: Ceftriaxon 2g iv. (dann 2g iv./24h)
- Bei kritischem Zustand / Sepsis / lokalen Resistenzen: Piperacillin / Tazobactam 4,5g iv. (dann 4,5g iv. /8h)
- Humanalbumin (meist auf Station)
- Tag 1: 1,5g/kg iv.
- Tag 3: 1g/kg iv.
- Antibiose: Ceftriaxon 2g iv. (dann 2g iv./24h)
- Keine SBP, jedoch Gesamteiweiß im Aszites <1,5 g/dl:
- Primärprophylaxe: Norfloxacin 400mg /24h po.
- Vigilanzminderung, Pat. verwirrt - verzögert?
Appendizitis
Symptomatik:
- Schmerzen:
- Wandernde Schmerzen (oft zunächst mittig / periumbilical → rechter Unterbauch)
- „Lanz-Punkt“ (zwischen den Spincae iliacae anterior superior) oder „Mc-Burney Punkt“ (zwischen Bauchnabel und Spinat iliacae anterior superior rechts)
- Positives Psoas-Zeichen (Schmerzen bei Flexion des rechten Beines im Hüftgelenk gegen Widerstand)
- Oft kontralateraler Loslassschmerz
- Bei älteren Patient:innen: häufig atypische Symptomatik, häufig kein Peritonismus
Checkliste V.a. Appendizitis
- Untersuchung (s. Zeichen oben), Fieber?
- Labor (Entzündungszeichen, Leukozyten?)
- Vorsicht bei positivem Urinstatus! Der Appendix liegt in der Nähe des Ureters, sodass häufig begleitend auch eine Entzündungsreaktion am rechten Ureter und damit ein positiver Urinstatus vorliegt.
- Sonografie (Bildgebung erster Wahl)
Sonografie bei V.a. Appendizitis
Sonographie = Bildgebung der ersten Wahl
- Je länger die Beschwerden bei einer Appendizitis bestehen, desto leichter lässt sich eine Appendizitis sonografisch nachweisen (Schmerzen > 12 Stunden korrelieren mit einem positiven Ultraschallergebnis)
- Ein positiver Befund bestätigt die Diagnose, ein negativer Befund schließt eine Appendizitis allerdings nicht aus
Direkte Zeichen (Darstellung des Appendix gelingt)
- Appendix-Durchmesser (Querschnitt) >6mm, nicht komprimierbar (Normalbefund oval (Querschnitt), komprimierbar ohne Schmerzen)
- „Ring of Fire“ (Farbdoppler: erhöhter Blutfluss in der Appendixwand)
- Target Sign (umgebenes Gewebeödem)
Indirektes Zeichen: Freie Flüssigkeit am Schmerzpunkt
Tipps zur Sonografie „V.a. Appendizitis“
- Patient:in führt den Schallkopf: „Schieben Sie den Schallkopf genau dorthin, wo es weh tut“
- Rechtes Bein über das linke kreuzen lassen (Appendix kommt näher zur Bauchwand)
- Leitstruktur: A. und V. iliaca rechts (häufig liegt der Appendix oberhalb dieser Arterie)
- ev. hilfreich zur Einschätzung der Verdachtsdiagnostik (kommt ohne Bildgebung / Sonografie aus): ALVARADO Score
Alvarado Score bei V.a. Appendizitis
Hilfreich für Ausschluss einer akuten Appendizitis bei niedrigem Score, in der Praxis immer zusätzlich Sonografie + allgemeine klinische Einschätzung.
- 1-4 Punkte: Wahrscheinlichkeit für Appendizitis <30%, (ev.) ambulante Kontrolle möglich
- 5-6 Punkte: Stationäre Aufnahme empfohlen, Bildgebung
- ≥7 Punkte: Appendizitis liegt mit Wahrscheinlichkeit von bis zu 93% vor
1 Punkte pro Kriterium | 2 Punkte pro Kriterium |
|---|---|
|
|
- Nachweis / hochgrad. V.a. Appendizis:
- Antibiose: Ceftriaxon 2g iv. (oder Cefuroxim 1,5g iv.) + Metronidazol 500mg iv.
- Unterscheidung unkomplizierte / komplizierte Appendizitis beeinflusst Dringlichkeit der OP
Appendizitis: kompliziert vs unkompliziert
Unkompliziert | Kompliziert | |
|---|---|---|
Merkmale | Inflammation ohne
|
|
Risikopatient:in | OP innerhalb von 12h | Frühzeitige OP mit Fortführung Antibiose |
keine Risikofaktoren | Unter antibiotischer Abdeckung OP innerhalb von 12-24h |
Pankreatitis
Ursachen
Häufigste Ursachen:
- Biliäre Pankreatitis / Gallensteinleiden
- Hinweise auf mögliche biliäre Genese: Sonographischer Nachweis Cholelithiasis (insb. viele kleinere Konkrement) oder Choledocholithiasis, (transienter) Anstieg ALT/AST, erhöhtes Bilirubin, fehlen anamnestischer Hinweise auf andere Genese (insb. Alkoholkonsum)
- Ethyltoxisch (Alkoholabusus)
Weitere Ursachen:
- Hypertriglyceridämie (> 1000 mg/dl)
- Tabakrauchen
- Diabetes Mellitus Typ II
- Medikamentös (z.B. Azathioprin, Sulfasalazin, HIV-Medikation, Tetrazykline, Valproat)
- Hyperkalziämie/ Hyperparathyreoidismus
- Malignom
- Iatrogen (nach ERCP)
- Trauma, Bestrahlung
- Cystische Fibrose
- idiopatische Pankreatitis / unklare Genese (ca. 15% )
Definition: Mind. 2 von 3 Kriterien:
- Typische (Oberbauch-)Schmerzen (ggf. mit Ausstrahlung in den Rücken)
- Serum-Lipase ≥ 3x Grenzwert
- Typischer Befund in Bildgebung (z.B. Sono, CT)
Checkliste Pankreatitis
- Diagnostik:
- Labor inkl. Leberwerte (Cholestase? Transaminasen↑?), Triglyceride, Calcium, Albumin
- Primär Sonografie
- initiales CT nur bei schwerem Verlauf / v.a. Komplikation sinnvoll (oder ggf. im Verlauf einiger Tage)
- Risikostratifizierung: Einteilung/Einschätzung über BISAP-Score oder HAPS Score
BISAP Score - Mortalitätsrisiko / schwerer Verlauf
→ BISAP-Score Rechner
≥ 1 Punkt erhöhte Mortalität bei Pankreatitis
≥3 Punkte deutlich erhöhte Mortalität - CAVE schwerer Verlauf
- Harnstoff ≥53,5 mg/dl
- Vigilanzminderung (Desorientierung, Lethargie, Somnolenz, Koma)
- ≥2 SIRS-Kriterien erfüllt
- Alter >60 Jahre
- Pleuraerguss vorhanden
HAPS-Score zur Identifikation von Niedrigrisiko-Pankreatitis
→HAPS-Score Rechner
"Harmless Acute Pancreatitis Score". Wenn alle 3 Punkte negativ ist schwerer Verlauf und nekrotisierte Pankreatitis unwahrscheinlich.
- Peritonitis
- Kreatinin > 2mg/dl
- Hämatokrit ≥ 43% (♂︎) bzw. 39,6% (♀︎)
- Therapie:
- Nahrungskarenz nicht mehr pauschal empfohlen
- milde Verlaufsform: orale Kost ab Tag 1 anbieten
- schwere Verlaufsform: stationär frühzeitig enterale Ernährung
- Stationäre Aufnahme
- bei schwerem Verlauf / Organversagen: ITS/IMC
Sonderfall chronische Pankreatitis
- Therapie und Diagnostik wie bei der akuten Pankreatitis
- inkl. suffiziente Analgesie
- Schmerzen meist multifaktoriell (Schmerzen können strukturell durch Veränderungen des Pankreas bedingt, aber auch neuropathisch)
- ggf. Ergänzung von Pregabalin
- Exokrine Pankreasinsuffizienz? (stationäre Evaluation)
- Gewichtsverlust oder - seltener - Steatorrhoe durch fehlende Enzyme oder Schmerzen beim Essen, Mangel an fettlöslichen Vitaminen A, D, E und K
- Test: Stuhl-Elastase 1 (mit spez. Antikörpern)
Divertikelerkrankung/Divertikulitis
Divertikulose ist die häufige Erkrankung des Gastrointestinaltrakts. Prävalenz >60% bei >70jährigen. Erhöhtes Letalitätsrisiko insbesondere bei Immunsuppression.
Einteilung und Risikofaktoren für Divertikelerkrankung
Einteilung
- Divertikulose (asymptomatischen Vorhandensein von Pseudodivertikeln des Dickdarms)
- Divertikelerkrankung (umstrittene Definition, meist als „Überbegriff“ von Divertikulose + Symptomatik, Entzündung, Komplikationen):
- Symptomatische Divertikulose (Beschwerden ohne akute Entzündung)
- Divertikulitis (Entzündlicher Prozess ausgehen vom Divertikel (Peridivertikulitis), übergreifend auf die Darmwand (fokale Perikolitis) und ggf. schwere Komplikationen verursachen kann wie Abszesse, mit/ohne Fistelbildung, offene oder gedeckte Perforationen oder Kolondivertikelblutungen)
- Unkomplizierte Divertikulitis (keine Perforation, ev. phlegmonös Umgebungsreaktion)
- Komplizierte Divertikulitis (+ Perforation, Fistelbildung oder Abszeßbildung)
- Chronische Divertikulitis (rezidivierende / persistierende Entzündungsschübe)
Risikofaktoren für Divertikelerkrankung
- Ernährung, insb. Rotes Fleisch
- Alkohol, Rauchen (Nikotin isst mit einer höherer Perforationsrate assoziiert)
- Hohes Körpergewicht, niedrige körperliche Aktivität
- Höheres Alter
- Intestinale Motilitätsstörungen können Komplikationen einer Divertikulose bzw. Divertikelerkrankung begünstigen
- Erkrankungen: Arterielle Hypertonie, polyzystische / andere Nierenerkrankungen, Diabetes Mellitus, Hypothyreose, Immunsuppression (CED; Steroidtherapie, Autoimmunerkrankungen), allergische Prädispositionen
- Medikamente mit erhöhten Risiko insbesondere für eine Divertikelblutung: NSAR, OAK, Paracetamol, Corticosteroide, Calciumantagonisten
Symptomatik
- Symptomatische Divertikulose (DD Reizdarmsyndrom):
- Typisch Schmerzen im linken Unterbauch, oft in Zusammenhang mit Meteorismus / geändertem Stuhlverhalten
- Keine erhöhten Entzündungszeichen, unauffällige Sonografie / Bildgebung
- „Klassische Divertikulitis“
- Akut einsetzende, zunehmende Schmerzen im linken Unterbauch (Verschlechterung bei Bewegung), nicht kolikartig
- Erhöhte Entzündungszeichen (oft diskret): CRP / Leukozytose, typischerweise binnen 24-48h
- (Sub)febrile Temperatur >37,6-38°C
- Begleitsymptome ev. rektaler Luftabgang, spontane Stuhlentleerung, Übelkeit, Obstipation / Diarrhö
- Atypisch: Rechtsseitige oder suprapubische Bauchschmerzen (Divertikulitis des rechten Hemicolons oder „ausladende Sigmaschleife“)
Risikofaktoren für komplikativen Verlauf:
- Risiko-Patient:in (Immunsuppression, Komorbidität, schlechter AZ, Fieber/Sepsiszeichen)
- Entzündungszeichen (CRP/Leukos↑)
- Medikamente (insb. Immunsuppressiva)
Checkliste Divertikulitis
- Diagnostik:
- Sonografie
- bei Unklarheit/V.a. Perforation: CT
- Auf akute Koloskopie verzichten, Gefahr der sekundären Perforation
- Symptomatische Therapie, insb. Analgesie
- Vorerst Nahrungskarenz, bis das weitere Prozedere geklärt ist.
- Akute unkomplizierte Divertikulitis (keine Perforationszeichen):
- Konservativ: Bei engmaschiger Verlaufskontrolle ambulant möglich
- Antibiose meist nicht nötig falls keine Risikofaktoren + engmaschige amb. Kontrolle.
- Bei Risikofaktoren: Stationäre Aufnahme vs. ambulante Antibiose po. (z.B. Amoxicillin/Clavulansäure 1.000mg) individuell einschätzen (shared decision making)
- Komplizierte Divertikulitis (Abszess) oder stationäre Therapie bei Risikofaktoren
- Antibiose: Ceftriaxon 2g iv. + Metronidazol 500mg iv. (alternativ: Ampicillin/Sulbactam 3g iv. oder Piperacillin/Tazobactam 4,5g iv.)
- Akute Perforation: Antibiose + Notfall-OP (meist vorab CT)
- V.a. Divertikelblutung: Vorgehen wie bei unterer GI-Blutung
- bei V.a. relevante Divertikulitis: Coloskopie zurückhaltend
Gallenblase und Gallengänge
Symptomatik:
- Oberbauchschmerzen, meistens epigastrisch und/oder rechtsseitig lokalisiert
- Ausstrahlung in den Rücken und/oder in die rechte Schulter möglich
- Dauer der Bauchschmerzen bei einer Gallenkolik meist ≥15min
- Begleitsymptome: Oft Übelkeit, Erbrechen, ev. entfärbter Stuhl und dunkler (bierbrauner) Urin (Cholestasezeichen)
- Fieber = Red Flag! (Risiko einer gefährlichen Ursache wie z.B. Cholangitis und komplizierten Verlaufs erhöht)
Cholezystitis
Akute Gallenblasenentzündung. Einteilung in kompliziert / nicht-kompliziert (Indikationsstellung zur OP).
Klassisches Symptom: Schmerz im rechten Oberbauch +/- positives Murphy Zeichen (Schmerz bei tiefer Inspiration und gleichzeitiger Palpation am rechten Rippenrand) positiv
Sonografisch typisch: Wanddicke >5mm, Dreischichtung Gallenblasenwand-Wand, freie perivesikuläre Flüssigkeit
Erhärtung Verdachtsdiagnose + Schwere-Einschätzung: "Tokyo-Kriterien für Cholezystitis"
Tokyo Kriterien für Cholezystitis
1. Diagnose / Verdachtsdiagnose nach "typischer Trias"
- A+B: V.a. Cholezystitis
- A+B+C (Bildgebung): Diagnose Cholezystitis
- A: Lokale Entzündungszeichen (z.B. Murphy-Zeichen, lokaler Druckschmerz im rechten OB, Abwehrspannung, tastbare Masse im rechten OB)
- B: Systemische Entzündungszeichen (Fieber, Leukozyten↑, CRP↑)
- C: Bildgebung (typischer Befund z.B. in der Sonografie z.B: Wandverdickung, 3-Schichtung, und/oder Gallensteine)
2. Einteilung nach Schwere der Verlaufsform
Komplizierte Cholezystitis / schwer(st)e Verlaufsform:
≥1 der folgenden Kriterien
- Schock/Katecholaminpflichtigkeit
- Vigilanzminderung
- Andere Organdysfunktion z.B.
- Niereninsuffizienz (Krea >2mg/dl, Oligurie)
- Leberinsuffizienz (INR >1,5)
- Thrombozytopenie < 100.000 /µl
- PaO2/FiO2 <300
Mäßig schwere Verlaufsform:
≥2 der folgenden Kriterien
- Leukozytose >18000/µl
- Tastbare schmerzhafte Masse im rechten Oberbauch
- Beschwerden >72h
- Relevante lokale Entzündungszeichen (gangrenöse Cholezystitis, pericholezystitischer Abszess, Leberabszess, biliäre Peritonitis, emphysematöse Cholezystitis)
Leichtgradige akute (unkomplizierte) Cholezystitis: Nicht mäßig schwer / schwer
Checkliste V.a. Cholezystitis
- Kompliziert (Sepsis, Cholangitis, Abszess, Perforation):
- Antibiose: Piperacillin/Tazobactam 4,5g iv.
- rasche OP
- Unkompliziert:
- Antibiose: Ceftriaxon 2g iv. + Metronidazol 500mg iv.
- Tendenz zu frühzeitiger OP binnen 24h
Cholezystolithiasis
Typische Risikofaktoren für Cholezystolithiasis (Merkhilfe „6F“):
- Fat (Übergewicht)
- Fourty (Alter >40J.)
- Family (Familiäre Disposition für Cholezystolithiasis)
- Fair (Heller Hauttyp)
- Female (Weiblich)
- Fertile (Fruchtbar)
Eine Cholezystolithiasis alleine benötigt meist keine akute Notfalltherapie (sondern ambulante Abklärung und Weiterbehandlung). Notwendig ist aber eine Risikostratifizierung: Besteht eine Choledocholithiasis oder Cholezystitis?
Risikostratifizierung: Wahrscheinlichkeit von Choledocholithiasis
bei Vorliegen von Cholezystolithiasis
Hohe Wahrscheinlichkeit (>50%) → ERCP (therapeutische Indikation)
- DHC sonografisch >7mm
+ Erhöhtes Bilirubin
+ Erhöhte Cholestaseparameter / Transaminasen (GGT, AP, ALT oder AST) oder - Sonografischer Nachweis von Gallengangskonkrementen
- Klinischer Verdacht auf Cholangitis
Niedrige Wahrscheinlichkeit (<5%) → je nach Beschwerdebild ambulant möglich
- DHC sonografisch ≤7mm
- Laborwerte (Bilirubin, GGT, AP, ALT/AST) normwertig
- Keine aktuelle Vorgeschichte mit (biliärer) Pankreatitis oder auffälliger Ausscheidung (acholische (weiß/grau) Stühle, Bilirubin/Urobilinogen im Urin (bräunlich)
Mittlere Wahrscheinlichkeit (5-50%): → Endosonografie oder MRCP
- Weder Kriterien für hohe noch für niedrige Wahrscheinlichkeit
Choledocholithiasis und Cholangitis
Cholangitis: Akute Gallengangsentzündung, potentiell gefährlich (bis hin zu Cholangiosepsis).
Ursachen Cholangitis:
- Abflussstörung durch Choledocholithiasis (häufigste Ursache)
- Abflussbehinderung durch maligne oder benigne Stenosen
Symptomatik - typisches "Trias":
Erhärtung Verdachtsdiagnose + Schwere-Einschätzung: "Tokyo-Kriterien für Cholangitis"
Tokyo Kriterien für Cholangitis
→ Tokyo-Kriterien für Cholangitis (Rechner)
1. Diagnose / Verdachtsdiagnose nach "typischer Trias"
- 2 von 3: V.a. Cholangitis
- 3 von 3: Cholangitis
- Fieber + Infektzeichen (Leukos, CRP↑)
- Cholestaseparameter↑
- Dilatierte Gallenwege
2. Einteilung nach Schwere der Verlaufsform
Schwer(st)e Verlaufsform (V.a. Cholangiosepsis):
≥1 der folgenden Kriterien
- Schock/Katecholaminpflichtigkeit
- Vigilanzminderung
- Andere Organdysfunktion z.B.
- Niereninsuffizienz (Krea >2mg/dl, Oligurie)
- Leberinsuffizienz (INR >1,5)
- Thrombozytopenie < 100.000 /µl
- PaO2/FiO2 <300
Mäßig schwere Verlaufsform:
≥2 der folgenden Kriterien
- Fieber >39°C
- Leukozytose >12000/µl oder Leukopenie <4000/µl
- Alter >75 Jahre
- Bilirubin >5mg/dl
- Albumin <2g/l
Milde akute Verlaufsform: Nicht mäßig schwer / schwer
Checkliste Choledocholithiasis / Cholangitis
- Choledocholithiasis ohne Zeichen von Cholangitis: ERCP (ggf. direkt zuvor Endosono)
- Cholangitis mit schwerer Verlaufsform / V.a. Cholangiosepsis:
- Antibiose: Piperacillin/Tazobactam 4,5g iv.
- Katecholamine (wenn nötig)
- ERCP / Intervention zeitkritisch (Rücksprache Gastroenterologie)
- Intensivmedizinische Überwachung
- Cholangitis mäßige oder milde Verlaufsformen / ohne V.a. Sepsis:
- Antibiose: Ceftriaxon 2g iv. + Metronidazol 500mg iv.
- Stationäre Aufnahme, Indikation zur ERCP/Intervention in Rücksprache Gastroenterologie
Gefäss-Notfälle
Mesenterialischämie
Die akute mesenteriale Ischämieist eine schwerwiegende Erkrankung mit hoher Letalität und ein „Chamäleon“ der Differenzialdiagnosen bei Bauchschmerz, da sie nicht durch ein „klassisches“ Symptombild/Klinik oder eindeutige Laborparameter auffällt. Die endgültige Diagnose kann nur durch ein KM-CT bzw. einem intraoperativen Befund gestellt werden.
Differenziert wird zwischen einer okklusiven Ischämie mit arteriellem Verschluss (Mesenterialarterienverschluss) oder venösen Verschluss (Mesenterialvenenverschluss) und einer nicht okklusiven mesenterialen Ischämie (selten).
Symptomatik + Ursachen/Risikofaktoren: Mesenterialarterienverschluss
Typisch “Intervallverlauf“
- Initialphase: Stunde 1-6
- Unspezifische, aber starke Bauchschmerzen
- KEIN Peritonismus in diesem Stadium
- Trügerisches Intervall: Stunde 6-12
- Kurze Besserung der Symptome
- Endphase: Nach Stunde 12
- (meist) Peritonismus
- Ileus
- Multiorganversagen, schweres septisches Krankheitsbild
Ursachen:
- Embolien (Endokarditis, Mitralklappenstenose)
- Thrombose (Plaque-Ruptur)
Risikofaktoren:
- Ältere, multimorbide Patient:innen
- Vorhofflimmern
- insb. bei Unterbrechung der Antikoagulation oder nach einer Kardioversion
- Mechanische Herzklappen mit schlecht eingestellter oder unterbrochener Antikoagulation
- Herzinsuffizienz
- Bekannte pAVK
- Z.n. embolisches Ereignis in der Vorgeschichte
Symptomatik + Ursachen: Mesenterialvenenverschluss
Meist subakuter Verlauf, keine klaren „Intervalle" wie bei arterielle Verschluss
- Unspezifischer Bauchschmerz +
- Übelkeit
- Erbrechen
- Diarrhö
- peranale Blutabgänge
Ursachen:
- Primär (20%)
- Sekundär (80%): Thrombophilie, Leberzirrhose, Neoplasie, abdominelle Entzündungen (Pankreatitis, Cholangitis), chronisch entzündliche Darmerkrankungen, postoperativ, posttraumatisch, HIT II, hämatoonkologische Erkrankungen (z.B. CML)
Symptomatik + Ursachen: nicht-okklusive mesenteriale Ischämie
Symptome:
- Unspezifische Bauchschmerzen
- Paralytischer Ileus
- „Schockdarm“
Ursache ist meist ein Abfall des Herzzeitvolumen mit konsekutivem Spasmus der mesenterialen Gefäße und hieraus resultierender Ischämie, z.B. bei Schock, Herzinsuffizienz (mit low-flow), postoperativ (vor allem kardiochirurgische OPs mit extrakorporaler Zirkulation), chronische Dialyse (nicht kompensierte Hypovolämie), Hypervolämie (sog. „Polykompartment Syndrom“), intraabdominelles Kompartment, Medikamente (insb. hochdosierte Katecholamine)
Ziel ist Bekämpfung der ursächlichen Erkrankung!
Checkliste V.a. Mesenterialischämie
Relevant ist insbesondere die frühzeitige Diagnostik bei V.a. Mesenterialarterienverschluss
- Klinische Wahrscheinlichkeit inkl. Vorerkrankungen und Risikofaktoren (Vorhofflimmern, Antikoagulations-Pause etc.)
- frühzeitig / engmaschig Rücksprache Gefäßchirurgie
- Labor
- D-Dimere (normwertige D-Dimere schließen eine mesenteriale Ischämie mit hoher Wahrscheinlichkeit aus; erhöhte D-Dimere haben aber keine prognostische Aussagekraft über Verlauf (und können eine Vielzahl an (anderen) Ursachen haben)
- Metabolische Azidose
- Laktat (Laktat wird in der Wertigkeit der Ischämiediagnostik oft überschätzt; teils gilt: „Wenn Laktat bereits (signifikant) erhöht, ist schon viel verloren…“)
- Andere häufig erhöhte Laborwerte: Entzündungszeichen, LDH
- CT-Angiografie: Diagnostik der Wahl
- arterielle und venöse Phase (venös zur Beurteilung ob auch ein Mesenterialvenenverschluss vorliegt)
- Sonografie: Realistisch in der Notaufnahme nur Darstellung indirekter Zeichen (Ileus, dilatierte Darmschlingen); Gefäßdarstellung selten ausreichend möglich
- Operative Therapie:
- Bei Peritonismus: Notfall-Laparatomie zur Embolektomie / Thrombektomie (bei eindeutigem Verdacht ggf. auch ohne vorheriges CT Abdomen)
- Kein Peritonismus: CT, weitere Therapie abhängig der Lokalisation.
- Symptomatische Therapie
- Individualisierte Volumengabe (oft intravasale Hypovolämie)
- Analgesie nach Bedarf (ggf. Regionalanästhesie / PDK erwägen)
- Antikoagulation
- Okklusive Ischämie: Volle Antikoagulation mit Heparin (Bolus 5000 IE iv., dann via Perfusor PTT-gesteuert (Ziel 50-70sec)
- Antibiose z.B. Piperacillin/Tazobactam 4,5g iv.
Retroperitoneales Hämatom
Spontan (unter Antikoagulation) vs. iatrogen z.B. nach Anlage femoraler Gefäßkatheter, Punktion, postoperativ oder posttraumatisch auftretend.
Symptomatik (oft diffus)
- Hb-Abfall bis hin zu hämorrhagischem Schock
- Rückenschmerzen, Bauchschmerzen, Schmerzen in der Leiste, Schmerzen bei Hüftbeugung, positives Psoaszeichen
- oft Beinheberschwäche (einseitig)
Checkliste retroperitoneales Hämatom
- Sonografie (initial, oft gut darstellbar)
- Nachweis/Ausschluss durch CT-Angiografie (Ausdehnung, Blutungsquelle, Interventionsmöglichkeit)
- Konservative Therapie (falls Pat. stabil, nach Rücksprache Gefäßchirurgie)
- Interventionell/operative Therapie (bei hämodynamischer Instabilität, Nervenirritation, Kompression von größeren Gefäßen oder Ureter, V.a. Infektion)
Milz- und Niereninfarkt, Nierenvenenthrombose
Siehe Flankenschmerz.
Ileus, Obstipation, Koprostase
Ileus
Ziel in der Notaufnahme: Ausschluss mechanischer Ileus. Paralytischer Ileus ist meist „Begleiterscheinung“ bei vielen akuten Abdomen/anderen Erkrankungen und Multimorbidität.
Ursachen + Komplikationen
Ursachen:
- Ursachen mechanischer Ileus:
- Postoperative Adhäsionen (> 50%)
- Neoplasien (ca. 20%)
- Hernien
- Entzündliche Darmerkrankungen (akute Entzündung mit Ödem)
- Invagination, Volvulus
- Ursachen paralytischer Ileus
- Metabolische oder Elektrolytstörungen (z.B. Hypokaliämie, Hypomagnesiämie)
- Medikamente: u.a. Opiate, Anticholinergika
- Morbus Crohn
- Hyperparathyreoidismus
- Ileus durch Myopathien, Neuropathien
- Intestinale Ischämie
Komplikationen (akut):
- Aspiration mit Aspirationspneumonie
- intraluminale Druckerhöhung (bis zum abdominellen Kompartment) mit Translokation von Bakterien sowie Darmischämien und Nekrosen
- Sepsis
- Hypovolämie bei „Shifting“ von Wasser in den dritten Raum
Symptomatik:
- Bauchschmerzen (bei Demenz / Vigilanzminderung nicht immer typisch!)
- Übelkeit, schwallartiges Erbrechen, ev. kotartig („Miserere“)
- Bei abdomineller Distension ev.: Dyspnoe
- Schock bei Hypovolämie / Sepsis
Checkliste Ileus
- Diagnostik:
- Auskultation: „hochgestellte“, ev. „mechanisch“ klingende Darmgeräusche, ev. auch Fehlen von Darmgeräuschen
- Untersuchung: Suche nach Hernien, Bruchpforten, alten Narben
- Sonografie: Kalibersprung vor der Stenose, Klaviertastenphänomen (Dünndarm), Pendelperistaltik
- CT: Genese, Lokalisation, Komplikationen (Perforation mit freier Luft?), meist mit oralem und intravenösem Kontrastmittel
- Röntgen-Abdomen spielt keine zielführende Rolle!
- Symptomatiksche Therapie
- Analgesie
- Ausgleich von Elektrolytstörungen, Volumengabe
- Patient:in nüchtern lassen
- Magensondenanlage insb. bei Erbrechen
- iv.-Antibiose bei V.a. entzündliches Geschehen, V.a. Perforation, V.a. bereits erfolgte Aspiration z.B. Piperacillin/Tazobactam 4,5g iv.
- Mechanischer Ileus: OP!
- Paralytischer Ileus (falls stabil, kein Hinweis auf Komplikation wie Perforation/ Sepsis, Ausschluss mechanischer Ileus): Medikamentöse Therapie
- Einläufe/Clysmen z.B. Natriumphosphat rektal
- ggf. Laxanzien (off-label, erst im Verlauf nach Versuch des Abführen „von unten“)
- engmaschige klinische Überwachung
Obstipation / Koprostase
Prävalenz häufiger in Industrieländern. Wird oft durch Selbstmedikation behandelt, meist erst im Verlauf / bei Verschlechterung medizinischer Kontakt.
Primäres Ziel in der Notaufnahme: Ausschluss Ileus / mechanischer Obstruktion.
Einteilung: Akut (< 3 Wochen) vs. Chronisch
Ursachen
- Primär (selten, genetische Veränderungen)
- Sekundär
- Exsikkose / Veränderter Volumenstatus
- Stress / veränderte Umgebungsbedingungen (z.B. lange Reise etc.)
- Maligne Ursache, z.B. Kolonkarzinom paraneoplastische Symptome
- Schwangerschaft / Menstruation (Zyklusabhängig)
- Neurologische Systemerkrankungen (Morbus Parkinson, Multiple Sklerose, autonome Neuropathie bei Diabetes mellitus, Rückenmarksläsionen..)
- Rheumatologische/ Autoimmunologische Systemerkrankungen (Systemische Sklerodermie, Amyloidose..)
- Toxische, endokrine (Hypothyreose, Hyperparathyreodismus, Hyperkalizämie) oder medikamentös induzierte Störungen (Opiode, Anticholinergika, Trizyklische Antidepressiva, Neuroleptika, ..)
- Strahlenenteritis
- Eosinophile Gastroenteritis
- Abdominelles Angioödem
- Postoperative oder postinfektiöse Zustände
Hinweise auf ev. komplikativen Verlauf:
- akutes Einsetzen
- Alter >50 J.
- Übelkeit/ Erbrechen
- rektaler Blutabgang
- GI-Tumore (auch familiär)
- Gewichtsverlust
Checkliste Obstipation / Koprostase
- Allgemeine Basismaßnahmen bei fehlenden Risikofaktoren: Flüssigkeit, Bewegung, Ballaststoffe und hausärztliche Weiterbehandlung / Verlaufskontrolle
- Bei nicht-ausreichender Wirkung der Basismaßnahmen:
- Obstipation ohne Entleerungsstörung („Verstopfung“): Laxantiengabe (sehr individuelle Dosierung, mit einer Substanz beginnen):
- Natriumpicosulfat 5-10mg (10-20 gtt) po. abends oder
- Bisacodyl 5mg po. abends oder
- Macrogol 1-2 Beutel/24h po. mit jeweils 125ml Wasser, anschließend zusätzliche 500-750ml Trinkmenge pro Beutel nötig!
- Obstipation ohne Entleerungsstörung („Verstopfung“): Laxantiengabe (sehr individuelle Dosierung, mit einer Substanz beginnen):
- Obstipation mit V.a. Entleerungsstörung: Initial Suppositorien/Klysmen (dauerhafte Gabe vermeiden, Gefahr von Elektrolytstörungen)
Dyspepsie
Oberbegriff für verschiedene Gründe mit Oberbauchschmerzes.
Ziel: Kritische Differenzialdiagnosen (z.B. ACS) ausschließen, im Verlauf (ambulant) Unterscheidung funktioneller Dyspepsie und Dyspepsie aufgrund organischer und struktureller Ursachen.
Ursachen (Überblick)
- Gastroösophagaler Reflux (Störung physiologischer Abläufe am unteren Ösophagussphinkter)
- Magenmotilitätsstörungen (verzögerte Magenentleerung, gestörte Magenfunduserschlaffung)
- Viszeral-afferente Hypersensivitität (diskrete Dehnung des Magenfundus wird bereits als unangenehm empfunden, überempfindliche Reaktion auf chemische Reizung des Duodenums)
- Viele weitere Faktoren (u.a. Depression, Angststörung, Medikamente wie Nitrate, Calciumantagonisten, Alkohol, Tabak und Koffein)
- Die oft vermutete Besiedelung mit Helicobacter bzw. Magen-Ulzera spielen eine eher untergeordnete Rolle.
Symptomatik:
- Leitsymptom: Epigastrischer Schmerz
- Einteilung nach Symptomkomplex:
- Postprandiales Distress Syndrom (Völle- und Sättigungsgefühl und Unwohlsein)
- Epigastrisches Schmerzsyndrom (unabhängig von den Mahlzeiten auftretende epigastrische brennende Schmerzen)
- „Funktionelle Dyspepsie“ ist eine Ausschlussdiagnose (keine organische Ursache, Symptome >6 Monate)
Hinweise auf komplikativen Verlauf / gefährliche Ursache:
- Schmerzen beim Schlucken
- Dysphagie
- rezidivierendes Erbrechen
- GI-Blutung
- Ikterus
Checkliste Dyspepsie
- Empirische Therapie:
- PPI für 4 Wochen, dann ambulante Gastroskopie falls weiterhin Beschwerden (z.B. Pantoprazol 40mg/24h po.)
- alternativ “Watchful Waiting” (Beruhigung, Aufklärung)
- Bei Red Flags: Diagnostik nach Vermutung (z.B. Gastroskopie, Labor, Sono…)
Leistenhernie
Symptomatik:
- Schwellung / „Bruchsack“ an der Abdomenwand/Leiste tastbar
- Akut: Schmerzen bis zu Ileus-Symptomatik
- Leistenhernie (häufigste Hernie)
- Schwellung der Leiste (ggf. des Hodens)
- Zunahme der Beschwerden bei Husten, Stuhlgang, Pressen
- Einteilung: asymptomatisch / symptomatisch
- Zeichen für Komplikationen: intestinale Passagestörung, Blutbeimengungen im Stuhlgang, venöse Stauung des Hodens, Rötung über der Hernie, Verhärtung, Schmerz
Einteilung und Risikofaktoren
Einteilung
- Äußere Hernien (Leistenhernie, Schenkelhernie, Nabelhernie, Narbenhernie)I
- Innere Herniem (Zwerchfellhernie, Hiatushernie nach thorakal); innere abdominelle Hernien präsentieren sich meist bei Komplikationen als Ileus
Risikofaktoren
- Erhöhter intraabdomineller Druck, z.B. bei Schwangerschaft, Adipositas, Aszites
- Z.n. Hernie
Checkliste V.a. Leistenhernie
- Diagnostik:
- Harte bzw. prall elastische Schwellung inguinal?
- Reponierbarkeit?
- „Anpralltest“ bei Husten
- Auskultation mit Nachweis von Darmgeräuschen im Bruchsack
- ggf. Sonographie (bei klinisch eindeutigem Befund ist meist keine Bildgebung notwendig)
- Vorgehen:
- Ev. kann eine Hernie mit etwas Entspannung und Analgesie gut reponiert werden; dann evtl. ambulante Verlaufskontrolle und elektive chirurgische Vorstellung möglich → Chirurgische Rücksprache!
- V.a. Inkarzeration: Hart, schmerzhaft, lokale Hautrötung oder andere Komplikation → OP
- Asymptomatisch:
- „Watchful waiting“ (ambulante Verlaufskontrolle, chirurgische Anbindung) bei Männern mit asymptomatischen, reponiblen Leistenhernien ev. möglich
- Kinder: Immer (kinder)chirurgische Vorstellung, ggf. (semi)elektive OP
- Frauen mit Leistenhernien: Quasi immer (ggf. elektive) operative Versorgung
Weiterführende Literatur und Links
Interessante Links (frei zugänglich)
- Leitlinie Pankreatitis (AWMF 2022)
- Leitlinie Divertikulitis (AWMF 2022)
- Leitlinie Refluxkrankheit (AWMF 2022)
- Leitlinie Appendizitis Erwachsene (AWMF 2021)
- Leitlinie Urolithiasis (AWMF 2019)
- ACR Appropriateness Criteria® Acute Nonlocalized Abdominal Pain
- Leitlinie Gallensteine (AWMF 2017)
Literatur
- Suárez, V. SOP Leitsymptom Flankenschmerzen. Notaufnahme up2date 06, 13–19 (2024).
- Knapsis, A. & Süss, J. D. Das akute Aortensyndrom. Notaufnahme Up2date 05, 41–58 (2023).
- Böhm, L. & Fandler, M. Pankreatitis. Notaufnahme up2date 04, 325–329 (2022).
- Leifeld, L. et al. S3-Leitlinie Divertikelkrankheit/Divertikulitis. Z. für Gastroenterol. 60, 613–688 (2022).
- 1.DGVS. S2k-Leitlinie Gastroösophageale Refluxkrankheit und eosinophile Ösophagitis. AWMF (2022).
- Beyer, G. et al. S3-Leitlinie Pankreatitis. Z. für Gastroenterol. 60, 419–521 (2022).
- Andric, M. et al. S1-Leitlinie Therapie der akuten Appendizitis bei Erwachsenen. AWMF (2021).
- Stölzel, U., Stauch, T. & Kubisch, I. Porphyrien. Internist 62, 937–951 (2021).
- Andric, M. et al. S1-Leitlinie Therapie der akuten Appendizitis bei Erwachsenen. AWMF (2021).
- Fandler, M. & Böhm, L. Komplikationen der Leberzirrhose: Aszitespunktion und spontanbakterielle Peritonitis. Notaufnahme up2date 3, 112–114 (2021).
- Michael, M., Kleophas, A., Keitel, V., Flügen, G. & Bernhard, M. Vom Leitsymptom zur Diagnose: abdominelle Beschwerden. AINS - Anästhesiologie Intensiv. Notfallmedizin Schmerzther. 56, 448–458 (2021).
- Müller, G. Leitsymptom akuter Bauchschmerz. Notaufnahme up2date 2, 239–258 (2020).
- Seitz, C. et al. S2k-Leitlinie zur Diagnostik, Therapie und Metaphylaxe der Urolithiasis. Urol. 58, 1304–1312 (2019).
- DGVS. S2k-Leitlinie Komplikationen der Leberzirrhose. AWMF (2018).
- Gutt, C. et al. S3-Leitlinie Prävention, Diagnostik und Behandlung von Gallensteinen. Z. für Gastroenterol. 56, 912–966 (2018).
- Scheirey, C. D. et al. ACR Appropriateness Criteria® Acute Nonlocalized Abdominal Pain. J. Am. Coll. Radiol. 15, S217–S231 (2018).
- Laméris, W. et al. Imaging strategies for detection of urgent conditions in patients with acute abdominal pain: diagnostic accuracy study. BMJ 338, b2431 (2009).
- Kellow, Z. S. et al. The Role of Abdominal Radiography in the Evaluation of the Nontrauma Emergency Patient. Radiology 248, 887–893 (2008).