Killer
- AV-Block °3 (totaler AV-Block)
- Hyperkaliämie
- Intoxikation (z.B. Betablocker)
Red Flags
Instabilitätskriterien:
- Hypotonie/Schock
- Endorganschäden z.B. Laktat↑, akute Nierenfunktionsschädigung
- Schwindel / Somnolenz in Ruhe
- AP-Beschwerden
- Dyspnoe
- akute kardiale Dekompensation
Erste Schritte
- Monitoring, Defibrillations-/Reanimationsbereitschaft
- 12-Kanal-EKG
- Labor inkl. BGA (Laktat, Elektrolyte - insb. Kalium), Troponin
- Kausale Therapie:
- (bradykardisierende) Medikation pausieren
- Elektrolyte ausgleichen
- Herzkatheter bei Myokardinfarkt
- Bei Instabilitätszeichen (s. Red Flags oben):
- ggf. Versuch mit Atropin 0,5mg iv. alle 3-5min. bis Erfolg eintritt (max. 3mg iv.)
- Atropin nicht sinnvoll bei Periarrest; kontraindiziert bei Z.n. Herztransplantation, AV-Block II° Typ 2 bzw. 2:1; nicht zielführend bei AV-Block III°
- Perfusor: Isoprenalin-Perfusor (0,1-0,3mg/h iv.) oder Adrenalin-Perfusor (0,2-0,5mg/h iv.)
überbrückend Adrenalin als PushDose Pressor (10µg-Boli)
- ggf. Versuch mit Atropin 0,5mg iv. alle 3-5min. bis Erfolg eintritt (max. 3mg iv.)
- Bei Periarrest frühzeitig:
- Notfallmäßige Schrittmachertherapie (transkutan bzw. transvenös) (dabei immer Effektivät prüfen - Leistenpuls tasten + Pulsoxymetrie mit “guter” Kurve)
Tipps
Definition Bradykardie: Herzfrequenz <50/min.
- Relevant ist klinischer Zustand (stabil/instabil) und Dauer (persistierend/intermittierend).
- "Je instabiler, desto Strom!“ - bei drohendem Kreislaufstillstand / akutem Schock umgehend externes Pacing!
Fokus Präklinik
- Red Flags prüfen, Killer aktiv erwägen
- Erste Schritte, insb.:
- Monitoring + 12-Kanal-EKG
- implantierter Schrittmacher: Dysfunktion?
- Kritische Bradykardie: Externes (transkutanes) Pacing (Periarrest: f 80 / 80 mA)
- ggf. Adrenalin Push Dose als Überbrückung
- Monitoring + 12-Kanal-EKG
- Transportziel: Klinik mit Kardiologie + 24h Herzkatheter
Auslöser bei Bradykardie "3M"
Myokardinfarkt (insb. bei AV-Block °III)
Medikamente (Intoxikation / bradykardisierende Medikation z.B. Betablocker, Digitalis)
Metabolisch (insb. Hyperkaliämie)
Sonstige seltenere/gefährliche Ursachen für Bradykardie:
- Hirndruck (Cushing Reflex) z.B. bei SHT oder intrakranieller Blutung
- Hypoxie (insb. Sinusbradykardie)
Spezielle Bradykardien
Die Therapie einer Bradykardie orientiert sich in der Notfall- und Akutmedizin immer am Basisschema (s. oben), Ausnahmen werden explizit genannt.
AV-Blockierungen
Ursachen:
- Strukturelle Herzerkrankung (z.B. KHK, Myokarditis; Borrelliose)
- Medikamentös (insb. Betablocker, Calciumkanalblocker vom Verapamil-Typ, Digitoxin, Amiodaron)
- Postoperativ nach kardiochirurgischen Eingriffen
AV-Blöcke EKG-Grafik
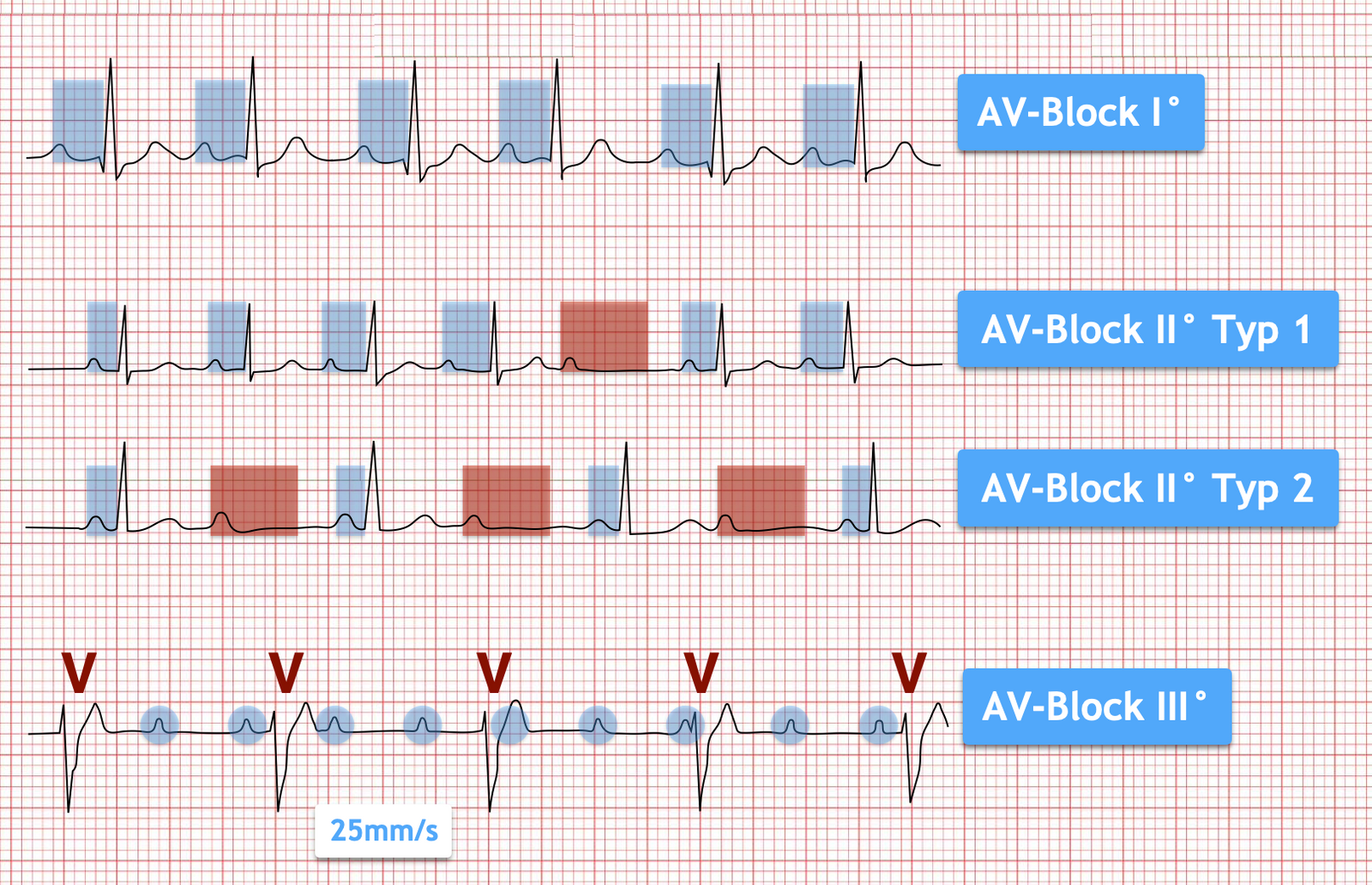
AV-Block I°: Verzögerung der AV-Überleitung (PQ >200ms). Bei isoliertem Vorliegen keine therapeutische Relevanz.
In Kombination AV-Block I° + RSB + LAHB: V.a. inkompletter trifaszikulärer Block - falls symptomatisch: Schrittmacherindikation
AV-Block II° Typ 1 (Wenckebach-Periodik): Zunehmende AV-Überleitungszeit bis hin zum einmaligen vollständigen Überleitungs-Ausfall, dann Beginn der Periodik von vorne.
- Üblicherweise Besserung unter Belastung / nach Atropingabe
- Ohne Symptomatik oder strukturelle Herzerkrankung keine Therapieindikation
- Absetzen der AV-blockierenden Medikation (Betablocker)
- Bei Symptomatik (z.B. (Prä-)Synkope): Engmaschige Monitor-Überwachung; ggf. Therapie wie AV-Block II° Typ 2 / AV-Block III
AV-Block II° Typ 2: Blockade einer Vorhoferregung ohne vorherige Verlängerung des PQ-Intervalls, meist in fixem Überleitungsverhältnis (z.B. 2:1 oder 3:1). Häufig infrahisäre Blockade, dadurch verbreiterter QRS-Komplex. Jederzeit vollständige Blockierung und Wechsel in AV-Block III° möglich!
AV-Block II° - Namens-Verwirrung
In der Nomenklatur der AV-Blöcke zweiten Grades wurde durch unterschiedliche Benennungen einige Verwirrungen geschaffen.
Die "alte" Benennung unterschied zwischen "AV-Block °II Wenckebach" und "AV-Block °II Mobitz". Neue Varianten sind vor allem Mobitz Typ I / Typ II oder AV-Block °II Typ 1 / Typ 2.
Übersicht der Nomenklatur:
- AV-Block °II Wenckebach =
AV-Block Typ Mobitz I =
AV-Block °II Typ 1
- AV-Block °II Mobitz =
AV-Block Typ Mobitz II =
AV-Block °II Typ 2
AV-Block III°: Vollständige Blockierung der AV-Überleitung mit resultierendem Kammerersatzrhythmus.
Umso niedriger das Ersatzautomatiezentrum liegt...
...desto breiter der QRS Komplex
...desto langsamer die Frequenz & desto unzuverlässiger der Ersatzrhythmus (drohende Asystolie)
Checkliste AV-Block II° Typ 2 oder AV-Block III°
- Kontinuierliches Monitoring
- Zeitnahe Schrittmacherimplantation nach Therapie potentiell reversibler Ursachen (z.B. bradykardisierende Medikation, Myokardischämie)
- Insb. bei Hinweisen auf drohende Asystolie transvenöse Schrittmacheranlage erwägen/vorbereiten (z.B. Schleuse in re. V. jugularis interna legen) bzw. Bereitschaft für externes Pacing herstellen.
- Hinweis auf drohende Asystolie (High-Risk):
- Breiter Kammerkomplex
- Ventrikuläre Pausen
- Wechselnde Ersatzrhythmen (unterschiedliche QRS Morphologie)
- CAVE: Kein Atropin bei AV-Block II° Typ 2
→ Atropin kann hier durch Anheben der Sinusknotenfrequenz den Blockierungsgrad erhöhen und somit die Kammerfrequenz senken!
Sick-Sinus/Sinusknotensyndrom
Überbegriff für verschiedene Rhythmusstörungen, die aus einer Dysfunktion des Sinusknotens resultieren:
- Intermittierender Sinusarrest/SA-Block
- Tachy-/Bradykardie-Syndrom (Wechsel zwischen supraventrikulärer Tachykardie und Bradykardie)
- (Sinusbradykardie, s. unten)
Checkliste Sinusknotensyndrom
- Notfalltherapie: Symptomatisch (allgemeines Bradykardie-Schema)
- Langfristig je nach spezieller Pathologie ggf. Kombination aus antibradykarde (z.B. Herzschrittmacher-) und antitachykarder (z.B. Betablocker-) Therapie
Sinusbradykardie
Bradykardie ohne adäquaten Frequenzanstieg bei Belastung, ggf. mit peripherem Perfusionsdefizit.
Ursachen:
- Medikamentös (z.B. Betablocker, Alpha2-Agonisten wie Clonidin / Dexmedetomidin, Antiarrhythmika, Acetylcholinesteraseinhibitoren wie z.B. Donepezil/Rivastigmin)
- Zentrale Genese (Cushing Reflex bei erhöhtem Hirndruck z.B. bei SHT oder intrakranieller Blutung)
- Hypothermie
- Endokrine Genese (z.B. Hypothyreose/Myxödem Koma, Addison Krise)
- Hypoxie
Checkliste Sinusbradykardie
- Notfalltherapie nur bei Instabilitätskriterien die durch die Bradykardie bedingt werden
- primär immer kausale Therapie (z.B. Absetzen bradykardisierender Medikation)
- Bei Symptomatik: Stationäre Aufnahme, EKG-Monitoring; Langzeit-EKG
Bigeminus
Abwechselndes Auftreten eines regulären Kammerkomplexes und einer (supra-)ventrikulären Extrasystole.
Bei funktionellem Bigeminus (Extrasystole resultiert nicht in adäquatem Pulsschlag) kann es zu einer peripheren Minderperfusion kommen.
Tipp: Pulsoxymetrie oder arterielle Blutdruckmessung zeigt an, welche Kammerkomplexe wirklich "ankommen".
Ursachen:
- Idiopathisch
- Strukturelle Herzerkrankung (KHK, Myokarditis)
- Elektrolytentgleisung (inbs. Hypokaliämie, -magnesiämie)
- Medikamentös (insb. Digitalis, ggf. Psychopharmaka)
Checkliste Bigeminus
- Elektrolytsubstitution bis Kalium-/Magnesiumspiegel hoch normal
- Behandlung der Grunderkrankung
- Ggf. probatorische Gabe von Betablocker (Metoprolol 2-3mg iv. / alternativ z.B. Bisoprolol)
- Bei Persistenz rhythmologische Vorstellung (ggf. elektrophysiologische Ablation)
BARA
Bradykarde Überleitung eines Vorhofflimmerns über den AV-Knoten mit unregelmäßiger, bradykarden Ventrikelfrequenz.
Ursachen:
- Medikamentös (z.B. Betablocker/Digitoxin Überdosierung)
- Elektrolytentgleisung
Checkliste BARA
- Absetzen bradykardisierender Medikation
- Korrektur von Elektrolytentgleisungen
- Bei neu aufgetretenem Vorhofflimmern (<48h) akute Kardioversion insb. bei (semi-)instabilen Patient:innen erwägen
CAVE: Bei bekanntem Vorhofflimmern und bradykarder, regelmäßiger Kammerfrequenz liegt meist ein (junktionaler) Ersatzrhythmus vor. In diesem Fall ist Therapie und Management idem zu AV Block III°!
Sonderfall BRASH-Syndrom
Bradykardie
Renale Insuffizienz
AV-Block
Schock
Hyperkaliämie
Entsteht durch Kombination von
- Nierenfunktionsstörung
- Bradykardisierende Medikation (z.B. Betablocker, Verapamil)
- Hyperkaliämie
"Circulus vitiosus":
Durch Nierenversagen kommt es zur Hyperkaliämie, die wiederum in Synergie mit bradykardisierender Medikation eine Bradykardie, mit nachfolgend weiter abnehmender Nierenfunktion, hervorruft.
Oder auch möglich:
Medikamentös bedingte Bradykardie, welche durch Hypoperfusion ein prärenales Nierenversagen induziert und mit nachfolgender Hyperkaliämie zu einer weiteren Zunahme der Bradykardie führt.
Checkliste BRASH-Syndrom
- Primär Therapie der Hyperkaliämie (insb. Calciumgabe)
- ggf. Volumen bei Hypovolämie
- ggf. Adrenalin-Perfusor zur Frequenzsteigerung
Schrittmacher-/ICD-Dysfunktion
Details siehe: Schrittmacher-Dysfunktion
Checkliste Schrittmacherdysfunktion
- Anamnese (Implantationszeitpunkt? Komplikationen? etc.)
- 12-Kanal-EKG
- ggf. Rö-Thorax/Echo (Sondenlage?)
- Labor (Elektrolyte, Troponin)
- Rücksprache Rhythmologie / rasche Schrittmacher-/ICD-Kontrolle!
- Bradykarder Puls + Symptomatik / Instabilität: Magnet auflegen!
- Medikamentös: z.B. mit Isoprenalin-Perfusor oder Adrenalin-Perfusor
- externes Pacing oder transvenöses Pacing (transvenöses Einschwemmen durch bereits einliegende Sonden ggf. erschwert)
- s. oben: Allgemeine Notfalltherapie bei Bradykardie
- (Inadäquate) Schockabgabe: Magnet auflegen = ICD Funktion wird deaktiviert
- Kontinuierliches Monitoring, um rhythmogene Ursache für ggf. adäquate Schockabgabe auszuschließen!
Weiterführende Literatur und Links
Interessante Links (frei zugänglich)
- Pacing - Schrittmachertherapie im Notfall (Nerdfallmedizin 2018)
Literatur
- Soar, J. et al. Erweiterte lebensrettende Maßnahmen für Erwachsene. Notfall Rettungsmedizin 24, 406–446 (2021).
- Grautoff, S. & Holtz, L. Hyperkaliämie und BRASH-Syndrom in der Notfallmedizin. Notf. Rettungsmedizin 23, 172–179 (2020)