Tipps
- Jede OSG-Luxation umgehend reponieren, sonst Gefahr der Nekrose (dünner Weichteilmantel!)
Fokus Präklinik
- Adäquate Analgesie
- pDMS initial prüfen + nach Ruhigstellung / Reposition
- Achsengerechte Reposition (und Schienung) insb. bei:
- Beeinträchtigung von Sensorik oder Durchblutung
- Durchspießung
- OSG-Luxationsfraktur
Kniegelenksverletzung
Anatomie
Das Kniegelenk ist als Sattelgelenk in seiner Stabilität insb. von der ligamentären Führung abhängig.
Knöchern
Das Kniegelenk wird aus dem distalen Femur, dem Tibiaplateau und der Patella gebildet
Menisken
Der mediale und laterale Meniskus vergrößern die Kontaktfläche zwischen Femur und Tibia und ermöglichen gleichzeitig eine abgefederte und freiere Bewegung im Kniegelenk.
Ligamentär
Das Kniegelenk wird insb. durch das vordere und hintere Kreuzband stabilisiert:
- das vordere Kreuzband verläuft von tibial anteromedial nach femoral posterolateral
- das hintere Kreuzband verläuft von femoral anterolateral nach tibial posteromedial
Die Seitenbänder stabilisieren das Kniegelenk bei Varus- und Valgusstress:
- das medialen Seitenband stabilisiert gegen Valgusstress
- das laterale Seitenband stabilisiert gegen Varusstress und wird dabei von M. popliteus sowie den Ligg. popliteum abliquum und arcuatum unterstützt
Knie - allg. Management
Sofern keine akute operative Versorgung notwendig ist, werden Knieverletzungen zunächst vollständig immobilisiert (z.B. mit Kniegelenksorthese) und die Patient:innen mit Unterarmgehstützen versorgt. Eine ambulante, unfallchirurgische Vorstellung in den kommenden Tagen ist meist ausreichend. Eine umgehende Wiedervorstellung sollte insb. bei zunehmendem Schmerz oder neurologischen Defiziten erfolgen.
Zudem ist eine analgetische Therapie und Antikoagulation in prophylaktischer Dosierung indiziert.
Untersuchung
Insb. für das Knie existieren viele klinische Tests, die hier gezeigte Auswahl sollte für die klinische Notfallmedizin jedoch ausreichend sein:
- Quadrizepssehne/Patella:
Aktive, maximal mögliche Extension (insb. schmerzfrei) schließt eine Verletzung der Quadrizepssehne bzw. Patellaquerfraktur weitgehend aus, insb. wenn zudem ein Einbeinstand auf dem betroffenen Bein möglich ist. - Kollateralbänder (Aufklapp-Test):
Das ausgestreckte Knie sollte bei Varus-/Valgusstress in 20° Flexion nicht „aufklappbar“ sein. Kann das Knie nach medial Bewegt werde, sind die lateralen Bänder höchstwahrscheinlich rupturiert. - Kreuzbänder (Schubladentest):
Dieser Test prüft die Kreuzbänder bei 90° gebeugtem Knie. Die Tibia wird von vorne mit beiden Händen umgriffen, die Daumen werden auf dem Knie der Patient:in abgelegt. Die Tibia wird dann nach vorne gedrückt bzw. nach hinten gezogen. Eine im Seitenvergleich größere Beweglichkeit nach vorne (vordere Schublade) spricht für eine Läsion des vorderen Kreuzbandes und umgekehrt. - Meniskuszeichen (auszugsweise):
- Böhler-Zeichen: Schmerzhafter Varus- und Valgusstress bei ausgestrecktem Bein kann als Zeichen einer medialen bzw. lateralen Meniskusläsion gewertet werden.
- Steinmann I: Untersuchung des Patienten in Rückenlage, vorsichtige Flexion des Knies bis 90°, dabei ruckartige Innen- und Außenrotation des Unterschenkels (Schmerzen bei Innenrotation - Außenmeniskusläsion, Außenroation - Innenmeniskusläsion)
Die Untersuchung des Knies kann nach Trauma extrem schmerzhaft für Patient:innen sein und darf nicht erzwungen werden.
Ottawa Knee Rule
V.a. Fraktur = (Röntgen-) Diagnostik falls ein Punkt erfüllt:
- Alter ≥55 J.
- Isolierter Schmerz der Patella
- Schmerz am Fibula-Kopf (lateral)
- Unfähigkeit, das Knie um 90° zu beugen
- Unfähigkeit 4 Schritte zu machen/das Bein zu belasten - „humpeln“ ist in Ordnung (direkt nach Unfall und in der Notaufnahme)
Diagnostik
- Röntgen
Bei entsprechendem Knietrauma sollte zum Ausschluss einer Knieverletzung ein konventionelles Röntgen erfolgen. Zur Abwägung, ob eine Röntgenaufnahme notwendig ist kann zwischen dem 18-55. Lebensjahr die Ottawa-Knee-Rule angewandt werden.- Röntgenaufnahme des Knies:
- 2 Ebenen (streng lateral und a.p.)
- Patella tangential
- Röntgenaufnahme des Knies:
- Sonographie
Insb. im Seitenvergleich kann sonografisch ein Gelenkserguß dargestellt werden. Auch ligamentäre Strukturen und Kreuzbänder lassen sich je nach physiologischen Bedingungen darstellen. - CT-Diagnostik
Bei komplexen Frakturverläufen oder Verdacht auf vaskuläre Verletzungen sollte eine CT-Diagnostik erfolgen (ggf. mit Angiografie), bei kreislaufstabilen Patient:innen ohne Hinweis auf eine Luxation reicht zur initialen Beurteilung aber eine konventionelle Röntgenaufnahme erfolgen. - MRT
Die MRT-Diagnostik ist Goldstandard zur Darstellung ligamentärer Verletzungen, kann aber im Verlauf nach abschwellenden Maßnahmen und Ruhigstellung erfolgen und nicht akut in der Notaufnahme.
Patellaluxation
Die Patella luxiert meist nach lateral, das betroffene Knie wird in Flexion gehalten.
Bei eindeutiger Klinik (sichtbare Dislokation der Patella, ist eine Reposition ohne Röntgen möglich.
Reposition:
- adäquate Analgosedierung unter entsprechendem Monitoring
- Untersucher steht lateral zum betroffenen Knie und drückt mit dem Daumen der einen Hand sanft die Patella in ihre Führung zurück, während das Knie in einer fließenden Bewegung gestreckt wird
Weiteres Management:
- nach erfolgter Reposition (unabhängig, ob spontan oder manuell) sollte eine konventionelle Röntgenaufnahme des Knies in 2 Ebenen zum Ausschluss begleitender, knöcherner Läsionen erfolgen
- Weitere Versorgung und Therapieplanung kann im Verlauf ambulant durch Unfallchirurgie/Orthopädie erfolgen, bis dahin sollte eine Ruhigstellung des Knies erfolgen.
Patellafraktur
Meist nach direktem Trauma (Anpralltrauma, Sturz auf das gebeugte Knie). Verschiedene Frakturformen möglich (Quer/Längs/-Trümmerfrakturen). Problematisch ist die Dislokation der Fragmente bei Quer- oder Tümmerfrakturen durch den Zug des M. quadtrizeps.
Untersuchung:
- Tastbare Delle im Bereich der Patella
- CAVE: offene Frakturen/Gelenkseröffnungen
- Bei Querfraktur spürbare Dislokation bei Anspannung des M. Quadrizeps
Diagnostik:
- Konventionelles Röntgen:
- Patella tangential sowie Knie in zwei Ebenen
- CAVE: doppelt angelegte Patella (akzessorische Anlage meist im oberen/lateralen Anteil)
- CT-Diagnostik akut selten notwendig, unfallchirurgisch jedoch zunehmend gewünscht
Therapie:
- Vertikale Frakturen ohne relevante Dislokation können initial häufig konservativ versorgt werden und müssen erst im Verlauf unfallchirurgisch vorgestellt werden.
- Querfrakturen dislozieren durch die Spannung der Quatrizepssehne und sollten nach Rücksprache mit der Unfallchirurgie zur operativen Versorgung aufgenommen werden
Kniebinnenschaden
Unter Kniebinnenschaden werden sämtliche ligamentären Verletzungen des Knies zusammengefasst. Die akute Versorgung sollte insb. aus einer adäquaten Analgesie sowie dem Ausschluss einer ossären oder neurovaskulären Begleitverletzung bestehen.
Die Therapie orientiert sich an dem allgemeinen Management nach Knieverletzungen sowie einer unfallchirurgischen/orthopädischen Weiterbehandlung.
Akuter Gelenkerguß (Hämathros) nach Knietrauma macht eine relevante Weichteil/Knochenläsion höchst wahrscheinlich. Das Knie imponiert geschwollen und warm. Der akute Gelenkserguß geht mit großen Schmerzen einher. Es sollte eine adäquate Analgesie und umgehende Weiterbehandlung durch die Unfallchirurgie erfolgen. Eine Entlastungspunktion unter aseptischen Bedingungen sollte aufgrund der potentiellen Keimverschleppung nur mit entsprechender Expertise erfolgen.
Bandläsionen gehen insb. bei Kreuzbandläsionen häufig mit einer starken Kniegelenksschwellung einher. Die spezifischen klinischen Tests (vordere/hinter Schublade bzw. Varus/Valgusstress) sind extrem schmerzhaft und selten akut von Relevanz.
Knorpel/Meniskusschaden kann ebenso wie die sonstigen Kniebinnenschäden in der Notaufnahme nur vermutet werden. Die meist sehr schmerzhaften Untersuchungen sollten in Anbetracht des ohnehin im Verlauf notwendigen MRTs nicht forciert werden.
Ein fixiertes Knie (federnd fixierte Position des Kniegelenkes) ist ein Hinweis für ein luxiertes Knorpelfragment, meist des Meniskus. Der Versuch einer Reposition des Knies unter Gewalt sollte in jedem Fall unterlassen werden und eine stationäre Aufnahme zur Arthoskopie in den nächsten Tagen erfolgen.
Kniegelenkluxation
Die Kniegelenksluxation folgt meist einem Hochrasanztrauma und ist aufgrund der häufigen Gefäß- und Nervenläsionen ein Notfall. Eine Kniegelenksluxation geht immer mit relevanten ligamentären Verletzungen einher und sollte umgehend unfallchirurgisch vorgestellt werden.
Management:
- Prüfung von pDMS sowie konventionelle Röntgenaufnahme des Knies in 2 Ebenen
- bei klinischem Verdacht auf peripheres Pulsdefizit sollte eine umgehende Reposition in Analgosedierung erfolgen
- Die Reposition erfolgt durch achsgerechten Zug am Unterschenkel unter gleichzeitig vorsichtiger Rückführung des Tibiakopfes in das Gelenk
- Im Anschluss erneute Prüfung von pDMS sowie achsgerechte Lagerung und umgehende unfallchirurgische Weiterbehandlung
- Nach Reposition CT-Angiografie zur Darstellung von häufig vorkommenden arteriellen Intima-Läsionen sowie umgehende unfallchirurgische Vorstellung
Tibiakopffraktur
Tibiakopffrakturen treten nach Valgusstress auf das Knie auf, zum Beispiel bei Verkehrsunfall von Fußgängern mit PKW durch Anpralltrauma der Stoßstange. Im konventionellen Röntgen muss insb. auf Stufen und Unregelmäßigkeiten des Tibiaplateaus geachtet werden. Bei entsprechendem Trauma und klinischem Verdacht sollte großzügig eine CT-Diagnostik erfolgen. Die Versorgung erfolgt entsprechend dem allgemeinen Management von Kniegelenksverletzungen, eine zeitnahe unfallchirurgische Weiterbehandlung (spätestens Folgetag) muss empfohlen werden.
Unterschenkelfraktur und Kompartmentsyndrom
Als Unterschenkelfraktur wird die gleichzeitige Schaftfraktur von Tibia und Fibula bezeichnet, sie tritt meist nach direktem Anpralltrauma oder Sturz auf. Spiralfrakturen von Tibia und/oder Fibula sind meist Folge von Distorsionsverletzungen (z.B. Ski/Kontaktsport). Durch die geringe prätibiale Weichteilabdeckung sind offene Frakturen häufig und die Komplikationsrate nach offenen Verletzungen erhöht. Im Rahmen von Tibiaschaftfrakturen muss immer an eine Verletzung der A. poplitea gedacht werden und ein Kompartmentsyndrom ausgeschlossen werden.
Anatomie
Knöchern
- Tibia und Fibula als Röhrenknochen mit Verbindung durch die straffe Membrana interossea
- die Tibia trägt die Hauptlast der Unterschenkelbelastung. Sie grenzt mit der Facies medialis direkt an die Subcutis des vorderen Unterschenkels. Die geringe Weichteildeckung erklärt die Häufigkeit offener Frakturen und das hohe Risiko von Osteomyelitis bei offenen Verletzungen in diesem Areal
Ligamentär/Muskulär/Logen
- die Flexoren (insb. M. triceps surae) sind dominierend in der Wade, sie übertragen ihre Kraft über die „Achillessehne“ (Tendo calcaneus)
- Die Muskeln werden von straffen Fascien in vier Kompartimente unterteilt (Kompartmentsyndrom)
Weichteile
- Die zwei großen Nerven des Unterschenkels sind N. tibialis und fibularis; bei Kompressionen im Rahmen eines Tibialis-anterior Syndroms kommt es durch eine Läsion des N. peroneus profundus zu einer Hypästhesie insb. zwischen 1. und 2. Zehe und einer Zehenheberschwäche
Unterschenkel - allg. Management
- Reposition in achsgerechte Position
- bei offenen Verletzungen, ausgeprägten Weichteilschäden oder Gefäß-/Nervenverletzungen umgehende unfallchirurgische Vorstellung
Untersuchung
- allgemeine Untersuchung von pDMS sowie Prüfung der aktiven/passiven Bewegung der angrenzenden Gelenke (Knie/OSG)
- Druck auf proximale Fibula (insb. bei OSG Fraktur) zum Erkennen einer Maisonneuve-Fraktur
- Palpation der Muslkellogen (insb. Tibialis-anterior-Loge) als Hinweis auf beginnendes Kompartment bei Verhärtung/Druckschmerz bzw. peripherem neurologischen Defizit
- Inspektion bezüglich offener Verletzungen
Diagnostik
- konventionelle Röntgenaufnahme des Unterschenkels in zwei Ebenen meist zur initialen Beurteilung ausreichend
- CT-Diagnostik insb. bei Mehrfragmentfrakturen
- Doppleruntersuchung bei V.a. Gefäßverletzung (bei pathologischem Befund Angiografie)
Tibiaschaftfraktur / Unterschenkelfraktur
Tibiaschaftfrakturen gehen oft mit ausgeprägtem Weichteiltrauma einher und sind häufig komplex (Mehrfragmentfrakur/Trümmerfraktur). Aufgrund der hohen Gefahr eines Kompartmentsyndroms bzw. einer Weichteilverletzung sollte unbedingt eine wiederholte pDMS Kontrolle erfolgen.
Management:
- achsgerechte Lagerung, Analgesie
- Weitere Therapie durch Unfallchirurgie
- sofortige unfallchirurgische Vorstellung bei offener Fraktur, Defizit von pDMS oder (V.a.) Kompartmentsyndrom
- Vorstellung zeitnah (nächster Tag) bei gering dislozierter Fraktur ohne relevanten Weichteilschaden, bis dahin engmaschige pDMS Kontrolle und Oberschenkelliegegips
- Aufklärung über Kompartment und regelmäßige, klinische Kontrollen bis zur unfallchirurgischen Vorstellung
Fibulaschaftfraktur
Fibulafrakturen treten häufig in Kombination mit Tibiaschaftfrakturen auf. Aufgrund der häufig assoziierten Läsion des N. Peroneus sollten motorische Defizite (Dorsalflexion im Sprunggelenk) sowie Sensibilitätsverlust (lateraler Vorfuß) ausgeschlossen werden.
Management:
- undislozierte proximale Fibulafrakturen oder Schaftfrakturen können konservativ behandelt werden. Hierfür sollte eine Entlastung mit Unterarmgehstützen empfohlen und eine Unterschenkelschiene angelegt werden. Die weitere Versorgung und Verlaufsbeobachtung sollte nach unfallchirurgischer Rücksprache am Folgetag erfolgen
- jede offene oder dislozierte Fraktur sollte achsgerecht gelagert und umgehend unfallchirurgisch vorgestellt werden
Sonderfall Maisonneuve-Fraktur
Bei OSG-Fraktur mit Ruptur der Membrana interossea / Syndesmose (Weber C Fraktur) kommt es zu einer Kraftübertragung auf die proximale Fibula mit Fraktur in diesem Areal. Aus diesem Grund sollte bei OSG Verletzungen eine Palpitation der proximalen Fibula und bei Druckschmerz ggf. konventionelles Röntgen zum Frakturauschluss erfolgen.
Kompartmentsyndrom
Das Kompartmentsyndrom entsteht durch eine Raumforderung innerhalb der Faszienlogen des Unterschenkels (meist Tibialis-anterior-Loge) und einen Druckanstieg auf >30mmHg (Normal <10mmHg). Es folgen Nerven- und Muskelschäden und nach etwa 4h irreversible Ischämie.
Klinische Untersuchung:
- Muskelloge druckschmerzhaft? pDMS intakt
- Tibialis-anterior-Syndrom: Zehenheberschwäche/Sensibilitätsstörung zwischen 1. und 2. Zehe
- insb. bei hochgradigem Verdacht/hohem Risiko oder schwieriger klinischer Beurteilbarkeit (Bewusstlosigkeit) Logendruck über Drucksonde messen
Management:
Sofortige unfallchirurgische Vorstellung bei jedem Verdacht auf ein Kompartment-syndrom. Bis dahin Öffnung der Verbände und Spreizung der Gipse (Druckentlastung), Extremität aber weder Hoch- noch Tieflagern.
Sprunggelenksverletzung
Sprunggelenksverletzungen („verstauchter Knöchel“) führen häufig zur Vorstellung in der Notaufnahme. Dabei muss nicht automatisch jede Verletzung mit Röntgen abgeklärt werden.
Anatomie
Aufbau:
Das Sprunggelenk setzt sich als Scharniergelenk proximal aus den Enden von Tibia und Fibula (Malleolengabel) und dem darin gelagerten Talus zusammen. Ligamentär wird das Sprunggelenk medial durch das Lig. deltoideum vor einer Pronation geschützt, vor einer Supination wird das Sprunggelenk durch die lateralen Kollateralbänder geschützt.
Sprunggelenk - allg. Management
Untersuchung
Verletzungen des Sprunggelenkes gehen meist mit starken Schmerzen und Schwellung einher. Durch die Ottawa-Ankle-Rule (s. unten) kann eine knöcherne Verletzung in den ersten 48h nach Trauma weitgehend ausgeschlossen werden, wenn alle Kriterien erfüllt sind.
- Bei Hinweis auf eine Fraktur sollte eine Syndesmosenverletzung gesucht werden:
- Druckschmerz proximale Fibula (Maisonneuve-Fraktur)
- Schmerz bei Aussenrotation des Fußes unter leichter Dorsalextension des Fußes
- Syndesmosendruckschmerz (Schmerz im Bereich der Syndesmosengabel bei Kompression der Unterschenkelmuskulatur im distalen Drittel)
Diagnostik
- konventionelles Röntgen
- in zwei Ebenen (seitlich und a.p. in 20° Innenrotation)
- ggf. gesamter Unterschenkel bei V.a. Syndesmosenruptur/Maisonneuve-Fraktur
- CT selten notwendig, bei komplizierten Frakturverläufen oder bei (V.a.) Pilon-tibiale Frakturen zur OP-Planung
- Gefäßdoppler bei V.a. vaskuläre Begleitverletzung
Therapie
- Zunächst Ruhigstellung in Unterschenkelcast bzw. Vakuumschiene oder Orthese und Entlastung mit Unterarmgehstützen.
- Allgemeine Maßnahmen (Kühlung, Hochlagerung, Schonung)
- Thromboseprophylaxe (bis Teilbelastung von 20kg sowie eine Beweglichkeit von min. 20° Extension/Flexion im OSG sicher möglich ist)
- Schmerzadaptierte Analgesie
- Verlaufskontrolle ambulant unfallchirurgisch
OP Indikation:
- Notfall: offene Frakturen, Luxationsfrakturen sowie pDMS Defizit
- sekundäre OP nach initialem Abschwellen bei
- dislozierte Weber A Fraktur bzw. Weber B/C Fraktur
- immer Rücksprache Unfallchirurgie bzgl. des weiteren Prozedere
Einteilung Frakturen
Die Frakturen des oberen Sprunggelenkes werden üblicherweise nach Weber eingeteilt:
- Weber A: Fraktur von Malleolus lateralis (Fibula unterhalb der Syndesmose/Syndesmose intakt)
- Weber B: Fraktur von Malleolus lateralis (Fibula auf Höhe der Syndesmose/ggf. Läsion der Syndesmose)
- Weber C: Fraktur von Malleolus lateralis (Fibula oberhalb der Syndesmose/Syndesmose und Membrana interossea verletzt)
- Maissoneuvefraktur möglich!
- sonstige Begleitverletzungen: Fraktur Malleolus medialis, Ruptur Lig. deltoideum
Weitere Frakturen:
- Pilon-tibiale Fraktur: Fraktur der distalen Tibiagelenkfläche
- Trimalleoläre Fraktur: Kombination aus bimalleolärer Fraktur sowie Abscherfraktur der hinteren Tibiakante (Volkmann-Dreieck)
- Sprunggelenkluxationsfraktur: Bimalleoläre Fraktur mit Sprengung der Sprunggelenksgabel (hochgradig instabil, meist pDMS Defizit!)
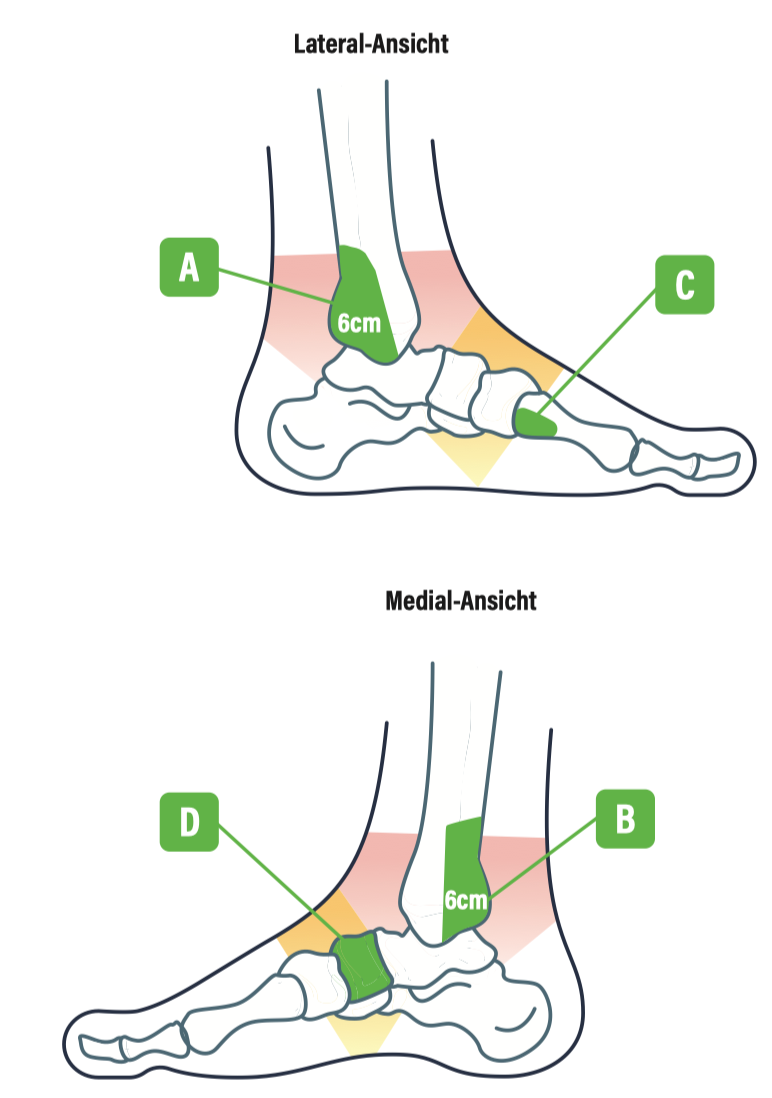
Ottawa Ankle Rule
V.a. Fraktur = weitere (R�öntgen-) Diagnostik falls ein Punkt erfüllt:
- Unfähigkeit 4 Schritte zu machen / das Bein zu belasten - „humpeln“ ist in Ordnung (direkt nach Unfall und in der Notaufnahme)
- Schmerzen Innen- oder Außenknöchel und Schmerzen bei Palpation der
- Hinterkante Außenknöchel (distale 6cm Fibula / Spitze Malleolus) “A”
- Hinterkante Innenknöchel (Tibiahinterkante / Spitze Malleolus) “B
- Schmerzen Mittelfuß und Schmerzen bei Palpation der
- Basis Os metatarsale 5 (lateral) “C"
- Os Naviculare (medial) “D”
Fußverletzung
Fußfrakturen werden nach massivem Trauma und relevanten Begleitverletzungen häufig übersehen, dabei gehen sie langfristig oft mit einer deutlichen Funktionseinschränkung einher. Amputationsverletzungen und ausgedehnte Weichteilläsionen können selten wiederhergestellt werden, da die langfristigen funktionellen Ergebnisse meist schlecht sind.
Anatomie
Knöchern
Der knöcherne Fuß wird aus Fußwurzel, Mittelfuß und Vorfuß gebildet.
Aufbau / Ligamentär
Die Stabilität und Elastizität des Fußes entsteht aus dem Fußgewölbe, welches sich plantarseitig aus Längsgewölbe und dem Quergewölbe zusammensetzt, der dorsale Bandapparat ist für die Stabilität des Fußes zweitrangig. Die Achillessehne zieht von Tuber calcanei zum M. triceps surae und ist die stärkste Sehne des Körpers.
Vaskulär
Vaskulär wird der Fuß über A. tibialis anterior und posterior versorgt, der Puls von A. dorsalis pedis ist dabei üblicherweise der distalste tastbare Puls der unteren Extremität.
Nerven
Sensibel wird der Fuß dorsalseitig von N. fibularis und plantarseitig von N. tibialis innerviert.
Diagnostik
Sonographie:
- zur Diagnostik einer Achillessehnenruptur oder Verletzungen des Fußgewölbes
- Nachweis/Ausschluss von Durchblutungsstörungen mittels Dopplersonografie
Konventionelles Röntgen:
- Goldstandard in der Initialdiagnostik
- Fuß in 3 Ebenen kann durch Zielaufnahmen ersetzt oder ergänzt werden
CT-Diagnostik:
- aufgrund des komplexen Aufbaus des knöchernen Fußes sollte bei auffälliger Klinik und unauffälligem konventionellen Röntgen oder kompliziertem Frakturverlauf eine HRCT-Diagnostik zur weiteren Abklärung und OP Planung erfolgen
Achillessehnenruptur
Typische Verletzung nach sportlicher Überlastung oder bei vorbestehender Tendinose. Zudem mögliche Folge einer Steroid- oder Fluorchinolontherapie oder Gicht. Zunehmend konservative Therapie vor operativer Versorgung (ausser offene Ruptur / Entenschnabelfraktur)
Untersuchung/Anamnese:
- Typischer Peitschenschlag bei Ruptur
- tastbare Delle oberhalb der Ferse
- eingeschränkte Plantarflexion und unmöglicher Zehenstand
- Thompson-Test (in ca. 60% der Fälle positiv): Bauchlage, Fuß hängt frei über Kante der Liege: Kompression der Wadenmuskulatur mit der Hand. Bei Ruptur → Keine Plantarflexion
Diagnostik:
- Sonographie mit typischerweise sichtbarem Verlust der Sehenkontinuität und sichtbaren Sehnenenden
- Konventionelles Röntgen bei distaler Ruptur und Verdacht eines knöchernen Ausrisses (Druckschmerz unmittelbar am Calcaneus)
Therapie:
- Konservative Therapie möglich bei guter Sehnenadaptation in 20° Plantarflexion sowie bei erhöhtem Operationsrisiko und wenig funktioneller Belastung
- Initialversorgung mit Unterschenkelgipsschiene in 20° Plantarflexion und weitere ambulante Verlaufskontrolle und Therapie durch Unfallchirurgie
- Operative Therapie immer offener Ruptur oder Entenschnabelfraktur. Elektive Indikationen im Verlauf z.B. hohe funktionelle Belastung (junges Alter, Sportler) oder Diastase >1cm in Sonographie
Talusfraktur
Typische Verletzungsmuster für zentrale Frakturen ist z.B. der Sturz aus großer Höhe auf die Füße, periphere Frakturen entstehen dagegen bei Scherbewegung (z.B. Snowboardunfall). Durch die schlechte Gefäßversorgung des Talus droht bei Dislokation im Halsbereich eine Knochennekrose.
Luxationsfrakturen gehen häufig mit Gefäß- und Nervenschäden einher und präsentieren sich klinisch durch Fehlstellung und fixierte Plantarflexion.
Diagnostik:
Konservative Röntgendiagnostik (a.p. und seitlich), bei kompliziertem Frakturverlauf oder nach Reposition CT.
Management:
Konservative Therapie ist bei undislozierte Frakturen durch Ruhigstellung im Unterschenkelgehgips möglich, aufgrund der Gefahr einer Knochennekrose bei Dislokation sollte zur Therapieentscheidung aber großzügig unfallchirurgische Unterstützung angefordert werden.
Operative Therapie ist umgehend bei offenen Frakturen und Luxationsfrakturen notwendig, eine sofortige unfallchirurgische Vorstellung muss erfolgen.
Kalkaneusfraktur
Die oft zentralen Frakturen entstehen durch axiale Belastungen. Aufgrund der oft massiven Unfallkinetik muss aktiv nach Kettenverletzungen (Becken, Wirbelsäule) gesucht werden.
Klinisch typisch ist ein plantares Hämatom sowie ein verbreiterter Rückfuß und ein abgeflachtes Fußgewölbe.
Diagnostik:
Ergänzend zu einer konventionellen Röntgenaufnahme (a.p. und seitlich) sollte immer ein CT erfolgen.
Management:
- Konservative Therapie kann bei undislozierten, extraartikulären Frakturen sowie bei komplizierten Weichteilverhältnissen (PAVK, Diabetes mellitus) im Unterschenkelgips unter unfallchirurgischer Verlaufsbeobachtung erfolgen
- Operative Therapie sollte bei dislozierten extraartikulären oder intraartikulären Frakturen erfolgen. Eine Ruhigstellung und unfallchirurgische Vorstellung am Folgetag ist bei geschlossenen Frakturen initial ausreichend, offene Frakturen sind selten und müssen umgehend unfallchirurgisch versorgt werden.
- Sonderfall: Trümmerfrakturen des Calcaneus müssen stationär unfallchirurgisch aufgenommen werden - meist schwerer Weichteilschadens einhergehend und engmaschige klinische Verlaufskontrollen sowie konservativ abschwellende Maßnahmen sind notwendig. Operative Versorgung meist erst nach 5-7 Tagen bzw. nach Abschwellen möglich
Mittel- / Vorfußfraktur
Verletzungen des Mittel- und Vorfußes sind häufig Folge von Quetsch- und Stauchungsverletzungen nach Hochrasanztrauma. Aufgrund der anatomischen Verhältnisse treten basisnahe Mittelfußfrakturen selten isoliert auf, eine Luxation im Lisfranc-Gelenk sollte aktiv gesucht werden!
Typische Klinik ist der lokale Druckschmerz sowie Gang- und Standunsicherheit.
Proximale Mittelfußfrakturen sind komplex und eine Beurteilung sollte in enger unfallchirurgischer Abstimmung erfolgen.
Diagnostik:
Konventionelles Röntgen (a.p., seitlich und ggf. 45° schräg) ist bei Schafttrakturen der Metatarsalknochen bzw. proximaler Metatarsale V Fraktur ausreichend, bei basisnahen Mittelfußfrakturen bzw. Verdacht auf Lisfranc-Verletzung muss eine CT erfolgen.
Therapie:
- Konservative Therapie ist bei nicht dislozierter (<2mm) Fraktur ohne Gelenkbeteiligung möglich. Eine Ruhigstellung kann im Unterschenkelgips oder Fußorthese uner unfallchirurgischer, ambulanter Verlaufsbeobachtung erfolgen.
- Operative Therapie muss notfallmäßig bei Kompartmentsyndrom oder offnen Frakturen erfolgen. Lisfranc Verletzungen, dislozierte oder abgekippte (>10°) Frakturen sowie Frakturen mit Gelenkbeteiligung oder proximale Metatarsale V Frakturen sollten initial ruhiggestellt und zeitnah (am Folgetag) unfallchirurgisch vorgestellt werden.
Zehenfraktur
Geschlossene Zehenfrakturen von D II-V können meist unter Lokalanästhesie reponiert werden und anschließend mit einem Pflasterzügelverband für zwei Wochen ruhiggestellt werden.
Bei Gelenk- oder Schaftfrakturen der Großzehe sowie bei ossären Ausrissen sollte eine primäre Ruhigstellung mit zeitnaher unfallchirurgischer Vorstellung empfohlen werden. Offene Frakturen müssen umgehend unfallchirurgisch vorgestellt bzw. nach Absprache mit der Unfallchirurgie versorgt werden.
Weiterführende Literatur und Links
Interessante Links (frei zugänglich)
- Lower Extremity Trauma (LITFL)
Literatur
- Fichtl, M. A., Beirer, M. & Leidel, B. A. Versorgung von Fuß- und Sprunggelenksverletzungen. Notf. Rettungsmedizin 25, 593–595 (2022).
- Fichtl, M. A., Beirer, M. & Leidel, B. A. Versorgung häufiger Kniegelenksverletzungen. Notf. Rettungsmedizin 25, 434–436 (2022).
- Myhrvold, S. B. et al. Nonoperative or Surgical Treatment of Acute Achilles’ Tendon Rupture. N. Engl. J. Med. 386, 1409–1420 (2022).
- Fleischmann, T. & Hohenstein, C. Klinische Notfallmedizin Band 1 Wissen: Emergency Medicine nach dem EU-Curriculum. (2020).
- Wyatt, J. P., Taylor, R. G., Witt, K. de & Hotton, E. J. Oxford Handbook of Emergency Medicine. (2020).
- Tintinalli, J. E., Ma, J. O. & Donald, Y. M. Tintinalli’s Emergency Medicine. (2019).
- Hertel, G., Götz, J., Grifka, J. & Willers, J. Achillessehnenruptur. Orthop. 45, 709–720 (2016).
- Weigel, B. & Nerlich, M. L. Praxisbuch Unfallchirurgie. (2011).